Brustkrebs
Brustkrebs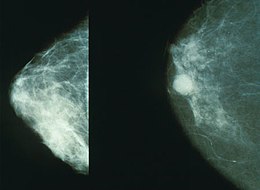 Mammogramm mit Brustkrebs auf der rechten Seite.
Mammogramm mit Brustkrebs auf der rechten Seite.
| Spezialität | Onkologie |
|---|
| CISP - 2 | X76 |
|---|---|
| ICD - 10 | C50 |
| CIM - 9 | 174 - 175 , V10.3 |
| OMIM | 114480 |
| KrankheitenDB | 1598 |
| MedlinePlus | 000913 |
| eMedizin | 1947145, 345979 und 1276001 |
| eMedizin |
med / 2808 med / 3287 Funkgerät / 115 Kunststoff / 521 |
| Gittergewebe | D001943 |
| Arzneimittel | Ethinylestradiol , Fluoxymesteron ( in ) , Vinblastin , Capecitabin , Dexrazoxan , Idarubicin , Methotrexat , Carboplatin , Paclitaxel , Mitoxantron , Vinorelbin , Trastuzumab , Anastrozol , Toremifen ( in ) , Letrozol , Exemestan , Epirubicin , Docetaxel , Tamoxifen , Diethylstilbestrol , Irinotecan , Cisplatin , Estradiol , Cyclophosphamid , Chlorambucil , Methyltestosteron ( in ) , Melphalan , Sargramostim ( in ) , Leuprorelin , Fulvestrant ( in ) , Doxorubicin , Ifosfamid , Testolacton ( in ) , Fluorouracil , Aminoglutethimid ( in ) , Megestrol ( in ) , Goserelinacetat ( de ) , Nandrolon , Neratinib , Tamoxifen , Vinorelbin und Eribulin |
| Britischer Patient | Brustkrebs-Pro |
Der Brustkrebs ist ein bösartiger Tumor der Brustdrüse . Mit anderen Worten, es ist ein Krebs , der in den Zelleinheiten , deren Funktion beginnt zu absondern Milch, die ducto-lobulären Einheiten der Brust , vor allem in Frauen . 8 von 10 Brustkrebserkrankungen treten nach 50 Jahren auf.
Die weltweit erste Krebserkrankung betrifft im Jahr 2016 weltweit 1,8 Millionen Frauen, darunter 50.000 Frauen in Frankreich. Es wird erwartet, dass jede achte Frau im Laufe ihres Lebens an Brustkrebs erkrankt. Die Behandlung von Brustkrebs hat sich im Laufe der Jahre dramatisch verbessert, was zu mehr Remissionsfällen geführt hat.
5 bis 10 % dieser Krebsarten haben einen erblichen genetischen Ursprung ; 85 bis 90 % der Fälle (sogenannte sporadische oder nicht erbliche Form ) haben umweltbedingte oder unbekannte Ursachen. Ein erheblicher Teil des sporadischen Brustkrebses wird durch die Einnahme von Hormonen, Östrogen und Progesteron, die in Verhütungsmitteln enthalten sind, oder durch Behandlungen gegen die Wechseljahre ausgelöst. Die Risikofaktoren sind auch der Konsum von Alkohol , Zucker, Milchprodukten, gehärteten Fetten , Übergewicht , Bewegungsmangel. Auch eine späte Erstschwangerschaft und das Ausbleiben des Stillens würden diesen Krebs begünstigen.
Die Behandlung wird gemäß den Protokollen eine Operation, Strahlentherapie, Chemotherapie umfassen, die Kombination dieser Behandlungen kann durch eine Hormontherapie ergänzt werden.
Epidemiologie
Das Risiko steigt mit dem Alter zwischen 30 und 60 Jahren deutlich an; es ist dann zwischen 60 und 80 Jahren homogen; Das durchschnittliche Diagnosealter beträgt 61 Jahre.
Es gibt bestimmte prädisponierende genetische Faktoren sowie hormonelle Faktoren.
Anzumerken ist, dass die Inzidenz in den USA seit 2003 und auch in Frankreich deutlich (um knapp 9 %) zurückgegangen ist , was einem geringeren Einsatz von Hormonersatztherapien in den Wechseljahren entsprechen würde .
Im Jahr 2002 wurden fast 1,1 Millionen neue Fälle bewertet, mit über 400.000 Todesfällen durch Brustkrebs. Die Inzidenz scheint mit über 1,6 Millionen Neuerkrankungen im Jahr 2010 und 425.000 Todesfällen stetig zuzunehmen. Fast vier Millionen Frauen erkranken an Brustkrebs . Die Häufigkeit histologischer Untersuchungen mitAbschluss bei Mamma-„Krebs“ hängt vor allem von der Intensität des Screenings ab (siehe Überdiagnose ). Seit den 1990er Jahren ist die Sterblichkeit in den Industrieländern deutlich zurückgegangen. In anderen Ländern wächst es weiter.
Brustkrebs in Frankreich
Die Frankreich gehört zu den Ländern , in denen die Inzidenz von Brustkrebs auf einer weltweiten Basis sehr hoch ist, und wo die Inzidenzrate von Brustkrebs hat sich schneller erhöht (2,4 pro 100 000 Frauen pro Jahr) über den Zeitraum von 1980 bis 2005, mit einem Tropfen in dieser Rate zwischen 2000 und 2005 (+ 2,1 pro 100.000 Frauen pro Jahr).
- Brustkrebs verursachte in den 2000er Jahren jedes Jahr etwa 11.000 Todesfälle, die Sterblichkeit ist stabil (11.201 Todesfälle im Jahr 2005).
- In Frankreich ist jede achte Frau von Brustkrebs betroffen.
- Es macht mehr als einen von drei neuen Krebsfällen (36,7% im Jahr 2008) aller neuen Krebserkrankungen bei Frauen aus.
- In den 2000er Jahren wurden jedes Jahr rund 50.000 neue Brustkrebserkrankungen diagnostiziert.
- Im Jahr 2005 lag diese Zahl bei 49.814, was einer der höchsten Inzidenzraten in Europa entspricht. In Frankreich stieg diese Rate in 25 Jahren (von 1980 bis 2005) um durchschnittlich 2,4 % pro Jahr.
- Weniger als 10 % der Brustkrebserkrankungen treten vor dem 40. Lebensjahr auf, 25 % vor dem 50. Lebensjahr, fast die Hälfte vor dem 65. Lebensjahr.
- Fast 10 % der Frauen erkranken an Brustkrebs. 75 % der neu entdeckten Fälle betreffen Frauen über 50, und diese Zahl nimmt ständig zu: 35.000 im Jahr 1995 , 42.000 im Jahr 2001 .
Dieser Krebs ist Teil einer der drei Krebsarten, bei denen die Überlebensrate gestiegen ist, seit die Überlebensrate Anfang der 2000er Jahre von 80 % auf 87 % gestiegen ist, so ein gemeinsamer Bericht des Instituts für öffentliche Gesundheitsüberwachung, des Francim-Netzwerks. das Nationale Krebsinstitut und die Krankenhäuser von Lyon.
Brustkrebs in Ostasien
Brustkrebs in ChinaBei Frauen in China ist Brustkrebs die häufigste und häufigste Krebstodesursache. Die Brustkrebssterblichkeit ist in den letzten Jahren gestiegen. Daten aus der zweiten und dritten China National Retrospective Cause of Death Survey gehen davon aus, dass die Brustkrebssterblichkeit zwischen 1990-1992 und 2004-2005 von 3,84 pro 100.000 auf 5,09 pro 100.000 Einwohner gestiegen ist. Im Jahr 2008 wurden rund 169.000 neue Fälle von Brustkrebs diagnostiziert, und es war die am häufigsten diagnostizierte Krebsart bei chinesischen Frauen. Im selben Jahr betrug die Brustkrebsmortalität 5,7 pro 100.000 Einwohner, was zu etwa 44.900 Todesfällen führte.
Brustkrebs in JapanLaut einer 2009 veröffentlichten Studie ist die Inzidenz von Brustkrebs in Japan historisch gesehen viel niedriger als in westlichen Ländern; Zwischen 1998-2002 gibt es in Osaka eine Rate von 32,0 pro 100.000 Frauen, verglichen mit einer Rate von 105,6 pro 100.000 kaukasischen Frauen auf Hawaii und 107,5 pro 100.000 Japanerinnen auf Hawaii. Der Autor weist auf den höheren Konsum von Sojalebensmitteln in Japan als in westlichen Ländern und dessen Auswirkungen auf die Brustkrebsraten im Land hin.
Risikofaktoren
Sporadische (nicht familiäre) Krebserkrankungen
5 bis 10 % der diagnostizierten Brustkrebserkrankungen sind genetisch prädisponierte Brustkrebserkrankungen. Nicht-familiäre Krebserkrankungen machen die restlichen 90 bis 95 % aus. Ein Drittel davon könnte in westlichen Ländern durch eine Änderung des Lebensstils verhindert werden.
Mögliche MechanismenViele Moleküle oder Molekülcocktails scheinen in der Lage zu sein, Brustkrebs auszulösen oder zu fördern; zu den beteiligten Mechanismen:
- Eine Hemmung des DNA- Schadensreaktionssystems könnte bei der Hälfte der Brustkrebsarten beteiligt sein, insbesondere bei solchen, die durch Hormone zur hormonellen Behandlung der Wechseljahre ausgelöst oder begünstigt werden.
- Bei 50 % der sporadischen Brustkrebserkrankungen wird ein Protein ( Akt1 ) überexprimiert . Es könnte daher für Brustkrebs prädisponieren und / oder an anderen Prozessen beteiligt sein (umweltbedingte und nicht genetische). Die Aktivierung von AKT1 führt effektiv zu einer Hemmung durch Sequestrierung des BRCA1- Proteins im Zytoplasma ; Wenn dieses Protein jedoch nicht mehr in den Zellkern eindringen und zirkulieren kann, wird die DNA nicht mehr repariert (wie beim Fehlen des BRCA1-Gens bei vielen erblichen Krebsarten). AKT1 wird auch durch Hormone aktiviert, die im Verdacht stehen, Brustkrebs zu verursachen (chronisch bei Frauen, die eine lange Hormontherapie auf Östrogenbasis erhalten). In diesem Fall kann das nicht mutierte BRCA1-Gen gestört sein, was zu einem erhöhten Brustkrebsrisiko führt.
- Ebenso ein weiteres Protein; „ CK2- Proteinkinase “ (ein für die Plastizität der Epithelzellen wichtiges Enzym ) scheint am Fortschreiten dieser Krebsarten beteiligt zu sein; die Änderung der Aktivität dieses Proteins wird von einer Umwandlung von Epithelzellen in Krebszellen (mobiler und Metastasenquelle) begleitet. Dieses Protein scheint normalerweise den zellulären Mechanismus namens „ Epithelial-to-Mesenchymal Transition “ (EMT; Prozess der Evolution von Epithelzellen zu einem mesenchymalen Zustand und Mobilität, begleitet von einer Resistenz gegen bestimmte Krebsmedikamente ) zu verhindern. Dieses Enzym kombiniert zwei Elemente; eine „katalytische Untereinheit“ (CK2α) und eine „regulatorische Untereinheit“ (CK2β). Eine Dysfunktion der CK2β-Untereinheit, die EMT ermöglicht, scheint an der Bildung von Metastasen für diese Krebsart beteiligt zu sein.
Brustkrebs ist oft eine hormonabhängige Krebserkrankung: Faktoren, die den Östrogenspiegel erhöhen, sind daher gefährdet. Grundsätzlich steigt das Brustkrebsrisiko mit der Anzahl der Menstruationszyklen, egal ob künstlich ( Östrogen-Gestagen- Pille ) oder natürlich.
Eine Hormonersatztherapie in den Wechseljahren erhöht das Risiko, an Brustkrebs zu erkranken, deutlich.
Späte Wechseljahre und vorzeitige Pubertät wirken, indem sie die Anzahl der Menstruationszyklen und damit den Östrogenspiegel erhöhen. Die Faktoren der vorzeitigen Pubertät sind: Fettleibigkeit bei Kindern , erhöhter Verzehr von tierischen Proteinen (Fleisch, Milch ), Konsum von zuckerhaltigen Getränken, Exposition gegenüber endokrinen Disruptoren .
Unfruchtbarkeit oder späte FruchtbarkeitFrauen, die keine Kinder hatten oder die ihre erste Schwangerschaft spät (nach dem 30. Lebensjahr) hatten, haben ein signifikant erhöhtes Risiko, an Brustkrebs zu erkranken, im Vergleich zu Frauen, die vor dem 30. Lebensjahr mindestens ein Kind bekamen. Tatsächlich scheinen die Zyklen vor der ersten ausgetragenen Schwangerschaft am gefährlichsten für die Brust zu sein. Die Schwangerschaft schützt die Brust, indem sie die Brustzellen in Richtung stärkerer Differenzierung verändert. Die differenzierten Zellen sind weniger empfindlich gegenüber Karzinogenen, insbesondere hormonellen. Schwangerschaft wirkt daher als Impfstoff gegen Östrogen. Je früher diese erste Schwangerschaft eintritt, desto besser funktioniert sie.
Schadstoffe und andere endokrine DisruptorenDie Endocrine Society unterstreicht in einer von internationalen Experten verfassten Erklärung die Parallelität zwischen der Zunahme der Inzidenz von Brustkrebs in den letzten 50 Jahren und der Verbreitung von endokrinen Disruptoren , synthetischen Chemikalien mit östrogener oder östrogener Wirkung. Diese unzähligen Produkte (die bekanntesten sind DES , DDT , Bisphenol A und Dioxine ) aus verschiedenen Quellen ( Pestizide , Industriechemikalien, Kunststoffe und Weichmacher , Kraftstoffe und andere in der Umwelt allgegenwärtige Chemikalien) geben Endokrinologen große Sorgen . So haben Mädchen, die in den 1960er Jahren in utero stark DDT ausgesetzt waren, laut einer Mitte 2015 veröffentlichten Studie ein vierfaches Brustkrebsrisiko. Essen spielt eine große Rolle.
Die Endocrine Society gibt eine Reihe von Empfehlungen heraus, die darauf abzielen,
- Verbesserung des Verständnisses der Wirkungen endokriner Disruptoren (einschließlich durch Grundlagenforschung und klinische Studien);
- sich auf das Vorsorgeprinzip berufen ;
- plädieren für individuelles Engagement und das von gelehrten Gesellschaften, um das Problem bekannt zu machen;
- Gesetzesänderungen vornehmen.
Aus bisher wenig verstandenen Gründen erhöht Fettleibigkeit das Risiko für Brustkrebs und insbesondere für die schnelle Verbreitung dieses Krebses. Dies wurde sowohl in vivo als auch in vitro nachgewiesen ; Wenn daher Tumorzellen ( Maus oder Mensch) mit reifen Adipozyten kokultiviert werden, erhöhen letztere die invasiven Kapazitäten des Krebses. Generell würde Fettleibigkeit das Brustkrebsrisiko verdoppeln.
Fettleibigkeit erhöht durch die Erhöhung des Fettgewebes den Östrogenspiegel im Blut, indem ein Enzym namens Aromatase aktiviert wird . Dadurch werden Hormone vom Androgentyp in Östrogen umgewandelt . Dies setzt sich nach den Wechseljahren fort ; Eine Studie zeigte das erhöhte Brustkrebsrisiko bei postmenopausalen Frauen basierend auf ihrer Gewichtszunahme.
Mit Krebszellen kultivierte Adipozyten weisen einen veränderten Phänotyp in Bezug auf die Entfettung und eine Abnahme der Marker von Adipozyten in Verbindung mit einer abnormalen Aktivierung auf, die durch eine Überexpression von Proteasen , insbesondere Metalloproteinase -11, und proinflammatorischen Zytokinen ( Interleukin -6 ) oder IL-1β.
Umgekehrt modifizieren Brustkrebs-Tumorzellen die Fettzellen ( Adipozyten ) der Brust, letztere sezernieren insbesondere pro- inflammatorische Faktoren wie Interleukin 6 (das in vitro allein ausreicht, um Krebszellen zur Metastasierung zu veranlassen ). Dies könnte erklären, warum Fettleibigkeit das Metastasierungsrisiko und die schnelle Ausbreitung dieses Krebses erhöht.Es bleibt noch zu verstehen, welche Determinanten der Dialoge zwischen Krebszellen und Adipozyten haben, und größere Tumoren und / oder beteiligte Lymphknoten zeigen höhere IL-6 .-Spiegel im umgebenden Tumor t Adipozyten.
Peritumorale Adipozyten weisen einen modifizierten Phänotyp und biologische Eigenschaften auf, die spezifisch genug sind, um als Krebs- assoziierte Adipozyten (oder CAA für Krebs-assoziierte Adipozyten ) bezeichnet zu werden.
Als Risikofaktoren haben sich der Verzehr von tierischen Fetten sowie von Transfettsäuren (die Bestandteil vieler Zubereitungen in der Lebensmittelindustrie sind) erwiesen. Dieser Zusammenhang zwischen dem aufgenommenen tierischen Fett und Brustkrebs ist seit langem bekannt. Der Einfluss mehrfach ungesättigter Lipide ist weniger offensichtlich
Eine Studie (Inserm-Gustave-Roussy, 1995-1998) hat gezeigt, dass das Brustkrebsrisiko bei Frauen mit einem hohen Blutspiegel an Transfettsäuren , Produkten, die in verarbeiteten Lebensmitteln enthalten sein können , um fast 50 % ansteigt Brot und Kekse, Gebäck, Kuchen, Chips, Pizzateig.
MilchprodukteMehrere wissenschaftliche Studien halten Milch als Risikofaktor für hormonabhängige Krebsarten wie Prostata-, Eierstock- und Brustkrebs fest. Das erhöhte Risiko wäre mit dem Anstieg des IGF-1- Spiegels im Blut verbunden, der selbst stark mit dem Milchkonsum korreliert. Der Zusammenhang scheint somit in der Phase vor der Menopause hergestellt worden zu sein und scheint auch mit dem Fehlen von Krebs in der Bevölkerung mit Laron-Syndrom , das kein IGF-1 produziert , in Einklang zu stehen . Die IGF-1- Konzentration variiert stark in Abhängigkeit von der Milchsorte (Kuh, Ziege, Schaf usw.), ob sie hell ist, oder der Wiederkäuer-Zuchtmethode ( Rindersomatotropin ). Andere Studien belegen jedoch eher eine schützende Rolle im Zusammenhang mit dem Gehalt der Milch an Vitamin D und / oder Kalzium.
Alkohol- und TabakkonsumDas erhöhte Brustkrebsrisiko und die erhöhte Häufigkeit von Brustkrebs hängen zumindest teilweise mit dem Anstieg des weiblichen Alkoholkonsums zusammen ;
- Zahlreiche Studien haben gezeigt, dass der Konsum von Alkohol (was auch immer es ist; Wein , Bier oder Schnaps ) das Brustkrebsrisiko erhöht. Bei drei Gläsern Alkohol pro Tag ist dieses Risiko im Durchschnitt um 30 % erhöht. Metaanalysen haben die Rolle von Alkohol bei der Entstehung oder Förderung von Brustkrebs bestätigt. Eine Studie stellte fest, dass dieses Risiko überschätzt wurde, was jedoch durch eine Metaanalyse auf Basis von 98 Fall-Kontroll- und prospektiven Studien widerlegt wurde.
- Das Risiko steigt um ca. 10 % pro 10 g zusätzlich konsumierten Alkohol pro Tag bei unterschiedlicher genetischer Sensitivität je nach Individuum, bestimmte Subpopulationen, die anderen krebserzeugenden Risikofaktoren ausgesetzt sind, können auch empfindlicher dafür sein. Dieses Risiko wird durch andere Faktoren verstärkt: über 50 Jahre alt sein, sich in der postmenopausalen Phase befinden, von einer gutartigen Brusterkrankung, einem Tumor mit Östrogenrezeptoren und / oder fortgeschrittenen / invasiven Tumoren betroffen sind.
- Dieses Risiko verdoppelt sich bei chronischem Alkoholkonsum (bei Frauen mit einem normalen Body-Mass-Index (BMI <25), während Fettleibigkeit ein weiterer häufig genannter Faktor ist).
- Die Folgen von Alkohol als karzinogener Faktor oder Kofaktor auf die Brust können recht schnell sein, da Statistiken zeigen, dass die Auswirkungen des jüngsten Konsums signifikanter sind als die des alten Konsums.
Es besteht ein Zusammenhang zwischen Rauchen und dem Auftreten dieser Krebsart.
Mangel an Vitamin DDas Vitamin D und seine pharmazeutischen Analoga haben antiproliferative und differenzierungsfördernde Wirkungen. Es ist daher von Bedeutung für die Prävention und Behandlung von Krebserkrankungen im Allgemeinen. Es kann insbesondere eine übermäßige Östrogenproduktion begrenzen , indem es auf die Aromatase einwirkt .
Brustkrebs ist oft mit einem niedrigen Vitamin-D-Spiegel verbunden (Mangel oder Insuffizienz in 78 % der Fälle, laut einer Studie mit 145 Patientinnen). Eine übermäßige Sterblichkeit durch Krebs (einschließlich Brustkrebs) bei Afroamerikanern wird auf ihre Hautpigmentierung zurückgeführt, die in diesen Breitengraden mehr ultraviolette Strahlen als nötig blockiert und die Vitamin-D-Produktion erheblich behindert. Eine französische Studie über die Entwicklung von fast 68.000 Frauen über 10 Jahre bestätigte die Bedeutung des Zusammenhangs zwischen Vitamin-D-Mangel und dem Auftreten von Brustkrebs. Die Analyse des UV- Expositionsindex dieser Frauen zeigte, dass nur diejenigen, die am stärksten UV-exponiert waren, einen ausreichenden Schutz vor Brustkrebs erreichten, damit die Nahrungsaufnahme eine messbare Wirkung hatte; Für alle anderen kommt das INSERM-Team zu dem Schluss: Je weiter nördlich man wohnt, desto schwieriger wird es, diese Vitamin-D-Schwelle zu erreichen, die vor Brustkrebs schützt.
Es ist ein vager Begriff für jede Erkrankung der Brust. Sie ist in der Regel gutartigen Auffälligkeiten vorbehalten, die zu einer Verwechslung mit einem Tumor führen können und hierfür eine Probe ( Biopsie ) zur genauen Identifizierung rechtfertigen . Einige können nachfolgende Krebserkrankungen fördern und eine regelmäßige Überwachung rechtfertigen.
Ein dichtes Erscheinungsbild auf der Mammographie, insbesondere wenn es großflächig ist, würde das Risiko, an Brustkrebs zu erkranken, deutlich erhöhen.
AndereHistorisch wurde es bei Frauen gefunden, die sich vielen Durchleuchtungen unterzogen hatten, als Lungentuberkulose sehr häufig war. Dieses Risiko war auch bei japanischen Frauen festgestellt worden, die bei Atomexplosionen in Hiroshima oder Nagasaki mit nicht-tödlichen Dosen bestrahlt worden waren . Dies ist im Wesentlichen der Beginn des XXI ten Jahrhunderts Fälle von Strahlentherapie der Brust bei der Behandlung von bestimmten Krebsarten - Morbus Hodgkin insbesondere - bei jungen Frauen , bei denen das Risiko für Brustkrebs erhöht sich erheblich. Bestimmte neue Modalitäten der radiologischen Untersuchung, wie der koronare CT-Scan , können zu einer ausreichenden Bestrahlung führen, um das Brustkrebsrisiko Jahrzehnte nach Durchführung der Untersuchung zu erhöhen.
Die Nachtarbeit könnte das Brustkrebsrisiko erhöhen. Dieses Risiko ist in Dänemark gesetzlich anerkannt und wird finanziell entschädigt.
Stillen wirkt als Schutz vor Brustkrebs, insbesondere indem es die Eierstöcke einschläft und die Zahl der Zyklen reduziert.
Schwangerschaftsabbruch erhöht das Brustkrebsrisiko nicht
In reichen Ländern (zu diesem Punkt gab es an anderer Stelle keine Studien) korreliert eine überdurchschnittliche Körpergröße bei der Geburt mit einem zukünftigen Risiko, an Brustkrebs zu erkranken. Eine fetale Exposition gegenüber bestimmten Hormonen, die am Wachstum beteiligt sind, könnte beteiligt sein (zu bestätigen). 5 % der Brustkrebserkrankungen bei Frauen, die in entwickelten Ländern geboren wurden, sind direkt betroffen.
Bei Männern1% des Brustkrebses wird von einem Mann entwickelt. Im gleichen Stadium ist die Prognose identisch. Trotzdem ist die Brustdrüse bei Männern sehr klein, die Diagnose erfolgt oft spät, so dass viel mehr Krebserkrankungen in einem fortgeschrittenen Stadium erkannt werden, begleitet von Hautbeteiligung oder tiefen Ebenen (T4). Das Risiko, an Brustkrebs zu erkranken, ist bei Männern mit Brustkrebs in der Familienanamnese erhöht, insbesondere wenn eine Mutation in den Genen BRCA1 und BRCA2 vorliegt.
Krebserkrankungen in der Familie
5 bis 10 % der diagnostizierten Brustkrebserkrankungen sind Brustkrebs mit genetischer Prädisposition, dh zwischen 2.000 und 4.000 Betroffene pro Jahr, 550 bis 1.000 Todesfälle, in Frankreich. Im Jahr 2008 wurden zehn Gene mit einem erhöhten Brustkrebsrisiko in Verbindung gebracht. Neun sind mit dem DNA-Schadensreaktionssystem verbunden. Das zehnte kodiert für ein Protein, das die Wirkung des Enzyms AKT1 hemmt (ein Enzym, dessen Hemmung auch bei nicht-genetischen Krebsarten eine Rolle spielt). Zwei dieser zehn Gene (genannt BRCA1 und BRCA2) sind allein für die Hälfte dieser genetisch prädisponierten Krebsarten oder 2,5 bis 5 % aller Brustkrebsarten verantwortlich.
EigenschaftenAm häufigsten tritt diese Art von Brustkrebs bei einer Frau ohne besondere gesundheitliche Probleme auf. Sehr selten ist die Frau Trägerin einer bekannten genetischen Erkrankung.
Mehrere Anzeichen können auf Brustkrebs mit genetischer Veranlagung hinweisen :
- junges Alter (durchschnittlich 43 Jahre statt 60 Jahre bei nicht übertragbaren Formen);
- Familiengeschichte von Brustkrebs;
- Krebserkrankungen, die nacheinander oder gleichzeitig in beiden Brüsten auftreten;
- Auftreten eines zweiten Krebses im Eierstock ;
- Medulläre histologischer Typ von Krebs.
Es ist vom autosomal dominanten Typ . Bei einer Frau besteht bei einer einzigen Mutation des Gens ein Risiko von 80 %, an Brustkrebs zu erkranken (statt 10 % ohne Mutation).
Das Risiko für Frauen, die aus einer Familie mit anormalem Gen kommen, hängt davon ab, ob sie es geerbt haben oder nicht. Wenn das vererbte Gen nicht abnormal ist, ist das Risiko das gleiche wie bei anderen Frauen; Wenn das Gen mutiert ist, besteht eine Wahrscheinlichkeit von 70 bis 80 %, an Brustkrebs zu erkranken. Ähnlich verhält es sich mit den Risiken von Eierstock- oder Dickdarmkrebs . In einigen Familien können diese Krebsarten in direkter Linie (Großmutter, Mutter, Tochter) oder bei nahen Verwandten (Tante, Schwester, Cousine ersten Grades) beobachtet werden. Diese Krebsarten treten normalerweise im ersten Teil ihres Lebens auf.
Ein Gentest kann dieses Risiko aufzeigen, aber ein Test auf ein mutiertes Gen ist nur sicher, wenn es positiv ist (in diesem Fall sollten alle Verwandten nachverfolgt werden). Dieser sehr spezielle Akt sollte nur für Familien beantragt werden, deren Ehefrauen wahrscheinlich eine erbgefährdete Person aufweisen, die durch eine onkogenetische Konsultation nachgewiesen wird, die den Stammbaum dieser Familie erstellt.
Beteiligte GeneEs werden mehrere Gene identifiziert, aber die beiden wichtigsten sind:
- BRCA1 auf Chromosom 17 . Mehr als 500 Mutationen oder Sequenzvariationen wurden bereits beschrieben.
- BRCA2 auf Chromosom 13 . Mehr als 100 verschiedene Mutationen wurden gezählt.
Nur ein Teil aller dieser Mutationen erhöht den Risikofaktor für Krebs. Die Mutationen des BRCA2 (1 von 1460) werden häufiger gefunden als Mutationen von BRCA1 (1 von 1960). Diese Mutationen verursachen zusätzlich zum erhöhten Brustkrebsrisiko ein erhöhtes Risiko für Eierstockkrebs.
Die Wahrscheinlichkeit, bei einem Träger einer BRCA1- Mutation an Brustkrebs zu erkranken, liegt bei etwa 65 % vor dem 70. Lebensjahr (45 % bei Trägern einer BRCA2-Mutation ).
Die Entwicklung von Krebserkrankungen, die BRCA1- Mutationen tragen, ist noch wenig verstanden: nach Ansicht einiger Personen verschlechtern sich andere, ähnlicher Schweregrad bei Trägern von BRCA2-Mutationen oder Nicht-Mutationsträgern.
Die Prävalenz dieser Mutationen bleibt bei Patientinnen mit Brustkrebs gering (weniger als 4% für BRCA1 , obwohl sie bei aschkenasischen Juden doppelt so hoch ist).
Die anderen betroffenen Gene sind PALB2 , das an der Stabilisierung von BRCA2 , ATM , CHEK2 , RAD51C , BARD1 oder TP53 beteiligt ist .
Genetische BeratungIn einigen Ländern kann jede Frau, die dies möchte, eine genetische Beratung in Anspruch nehmen , um ihr Risiko für erblich bedingten Krebs zu bestimmen. Liegt die Wahrscheinlichkeit einer genetischen Veranlagung über 25 %, wird diesen Patienten eine molekulare Diagnostik angeboten. Diese molekulare Forschung ist besonders prädiktiv, wenn wir die Mutation bei einem bereits an Brustkrebs erkrankten Elternteil mit genetischer Prädisposition kennen.
Überwachung von Frauen mit hohem RisikoFrauen, bei denen das Risiko einer genetischen Veranlagung besteht oder eine Mutation tragen, werden ab dem 20. Lebensjahr alle 6 Monate von klinischen Überwachungsteams und ab dem 30. Lebensjahr durch eine jährliche Mammographie überwacht . Zu den risikoerhöhenden Faktoren zählen das Vorliegen eines duktalen Karzinoms in situ , das als präkanzeröse Form gilt, und eines lobulären Karzinoms in situ , das milder ist, sich aber in 20 bis 30 % der identifizierten Fälle zu Krebs entwickeln kann.
Screening
Das Erkennen und Behandeln von Tumoren, wenn sie sehr klein sind (weniger als ein Zentimeter im Durchmesser), ist dank Mammographie und regelmäßiger Überwachung möglich. Dies reduziert das Sterblichkeitsrisiko und ermöglicht weniger schwere und weniger traumatische Behandlungen als eine Chemotherapie , eine „verstümmelnde“ Operation (Ablation). Im Alter zwischen 50 und 74 Jahren sind Frauen dieser Krebsart am stärksten ausgesetzt. Eine Mammographie alle zwei Jahre ermöglicht ein wirksames Screening, das jedoch das Risiko einer Überdiagnose , die einem falsch positiven Ergebnis entspricht, aussetzt : Die Frau wird als Brustkrebs eingestuft, wenn sie es nicht ist, und setzt sie somit einer ungerechtfertigten Behandlung mit allen Nebenwirkungen und Risiken aus die folgen. Der Nutzen dieses Screenings muss daher sorgfältig dokumentiert werden. Laut einer Metaanalyse aus dem Jahr 2003 lässt sich in einigen Fällen eine signifikante Reduktion der Screening-Mortalität nachweisen; dieselbe Metaanalyse berichtet jedoch von zwei anderen konkurrierenden Studien, die keine signifikante Reduktion zeigen. Diese Existenz der Risikominderung wird jedoch kritisiert.
In Frankreich lädt eine abteilungs- oder abteilungsübergreifende Verwaltungsstruktur alle zwei Jahre alle Frauen im Alter von 50 bis 75 Jahren zu einer kostenlosen Mammographie (100 % finanzielle Unterstützung durch die Sozialversicherung) ein. Die Einladung kann auf Wunsch des Hausarztes , des Gynäkologen oder der Frau selbst verschickt werden . Der Besuch muss bei einem akkreditierten Radiologen erfolgen, der Mitglied des auf Screening spezialisierten Netzwerks auf Abteilungsebene ist. Diese Strategie basiert insbesondere auf einem Gutachten, das 2001-2002 von der Abteilung Technikbewertung der Nationalen Agentur für Bewertung und Akkreditierung im Gesundheitswesen erstellt wurde. Das erklärte Ziel dieses Berichts umfasste die Erinnerung an die geltenden französischen Empfehlungen. Der Bericht kam zu dem Schluss, dass, da die Unwirksamkeit des Mammographie-Screenings nicht bewiesen ist, die Empfehlungen für das Brustkrebs-Screening beibehalten werden sollten.
Ein mit der Mammographie verbundener Ultraschall kann eine größere Anzahl von Krebserkrankungen erkennen, ist jedoch mit einer größeren Anzahl von falsch positiven Ergebnissen verbunden (Biopsie, die die Krebsdiagnose ungültig macht). Der Stellenwert dieser Untersuchung in der Screening-Strategie muss daher noch evaluiert werden.
Auch die Magnetresonanztomographie (MRT) wäre ein vielversprechender Test mit höherer Sensitivität als die Mammographie.
Selbst - Prüfung eine sehr beliebte Screening - Technik in den 1980er und 1990er Jahren war, noch empfohlen, aber nicht als wirksam erwiesen.
Der Einsatz von Infrarot - Thermographie , zum Nachweis, ist eine Untersuchung , mit weniger Nebenwirkungen (keine Strahlung), mit einem besseren Empfindlichkeit , weniger falsch positiven und früheren Erkennung als die Mammographie. Auch die Kosten der Thermografie wären deutlich geringer als die des Mammografie-Screenings, dessen Jahresbudget 250 Millionen Euro beträgt. Im Jahr 2017 wurde die Thermografie in Frankreich jedoch kaum eingesetzt. Die Technik zeigte ihre Einfachheit durch eine Nachricht.
Über 75 Jahre hinaus ist der Nutzen eines systematischen Screenings nicht belegt. Er scheint zwischen 70 und 75 Jahren schwach zu sein. Vor dem 50. Lebensjahr ist das Interesse fraglich, ohne dass eine Verringerung der Sterblichkeit nachgewiesen wurde.
Überdiagnose
Vor der Menopause hat sich ein systematisches Screening nicht als wirksam erwiesen, da minimale verdächtige Anomalien häufig sind. Die Nachteile scheinen in diesem Fall die Vorteile zu überwiegen, außer bei gefährdeten Frauen.
Das Risiko eines systematischen Screenings besteht darin, eine falsche Diagnose zu stellen und zu einer ungerechtfertigten Behandlung mit Kosten und Risiken zu führen. Dies wird als Überdiagnose bezeichnet . Bei Brustkrebs kann die Mammographie zu einer signifikanten Überdiagnoserate führen. Dieser Anteil kann von einem von zehn bis zu einem von vier oder sogar von einem von zwei reichen. Das Verhältnis zwischen der Zahl der geretteten Leben und der Zahl der Frauen mit einer Überdiagnose (die teilweise das sogenannte Nutzen-Risiko-Verhältnis einer Untersuchung widerspiegelt) kann von 1 zu 2 bis 1 zu 10 variieren.
Die Erklärung für diese Überdiagnosen ist nicht eindeutig: Fehlinterpretation von Dokumenten, Krebs mit sehr langsamer Evolution oder sogar spontane Rückbildung bestimmter bösartiger Tumoren.
Laut der Abteilung für chronische Krankheiten des französischen Instituts für öffentliche Gesundheitsüberwachung sollen diese Analysen jedoch in Zukunft ermöglichen, das Screening noch effizienter zu gestalten mit dem Ziel, Krebserkrankungen, die sich aus latenten Krebserkrankungen entwickeln, ohne Hinterfragen zu identifizieren der Nutzen des Screenings selbst.
Dichte Brüste
Bei dichten oder extrem dichten Brüsten kann eine Mammographie bei der Erkennung von Krebs unwirksam sein. Studien haben gezeigt, dass in fast einem Drittel bis der Hälfte der Fälle von Frauen mit dichten Brüsten bei Mammographien kein Krebs gefunden wird .
Dichtes Brustgewebe beeinträchtigt die Fähigkeit, Krebs mit einer Mammographie zu finden. Das dichte Brustgewebe wirkt wie eine Wolke, ist weiß und kann Krebs maskieren, der ebenfalls weiß erscheint.
Die Brustdichte kann mit BI-RADS unter Verwendung eines 1-4-Bewertungssystems gemessen werden. Dieses System ermöglicht es Radiologen, die Dichte der Brüste zu messen und zu beschreiben
BI-RADS 1: Dichtes Brustgewebe <25 % BI-RADS 2: Dichtes Brustgewebe zwischen 26 und 50 % BI-RADS 3: Dichtes Brustgewebe zwischen 51 und 75 % BI-RADS 4: Dichtes Brustgewebe > 75 %
Fast die Hälfte der Frauen in den Vereinigten Staaten hat dichte Brüste. In einigen Bundesstaaten sind Radiologen gesetzlich verpflichtet, Frauen die Dichte ihrer Brüste mitzuteilen, damit sie mit ihrem Gesundheitsteam informiert werden können, welche zusätzlichen Tests sie möglicherweise benötigen.
Fünf Fakten zu dichtem Gewebe in der Brust:
. 40% der Frauen haben dichte Brüste. . Die Brustdichte ist einer der zuverlässigsten Prädiktoren für die Ineffektivität der Mammographie bei der Erkennung von bestehendem Krebs. . Die Mammographie erkennt den Studien zufolge in einem Drittel bis der Hälfte der Fälle bei den dichten Brüsten keinen bestehenden Krebs. . Die Brustdichte ist ein gut etablierter Prädiktor für das Brustkrebsrisiko. . Eine hohe Brustdichte ist ein höherer Risikofaktor als zwei Verwandte ersten Grades mit Brustkrebs.
Ein Ultraschall in Kombination mit einer Mammographie kann bei dichten und hyperdichten Brüsten eine größere Anzahl von Krebsarten erkennen. Im Ultraschall erscheinen einige Brustkrebsarten schwarz und können daher erkannt werden. Ein Brust-Ultraschall allein reicht zur Früherkennung von Brustkrebs nicht aus.
Eine andere Art der Untersuchung ist die MRT.
In den Vereinigten Staaten wurde eine andere Art von Analyse entwickelt, um die Ineffektivität von Mammographien zum Screening von Krebs auf dichte Brüste zu überwinden. Die molekulare Bildgebung der Brust (MBI) ist ein hochwirksames sekundäres diagnostisches Instrument .
Auch bei einem negativen Mammogramm-Ergebnis bei Frauen mit dichter Brust (oder bei denen ein hohes Risiko für Brustkrebs besteht), sollten zusätzliche MBI-Tests in Betracht gezogen werden.
Ein MBI-Bild stellt eine aktive molekulare Funktionsanalyse des Gewebes durch die Entnahme eines in die Venen injizierten Radiotracers dar. In diesen Bildern erscheint gesundes Gewebe, ob dicht oder nicht, in Schwarz und krankes Gewebe erscheint aufgrund der schnelleren Absorption von Gammastrahlen, die in der Fassung des Radiotracers enthalten sind, in Weiß.
Diagnose
Klinisch
Die Palpation der Brust ist die erste Untersuchung, die durchgeführt wird. Aufgrund ihrer anatomischen Lage sind die Brüste leicht zu ertasten, insbesondere wenn sie mittelgroß oder klein sind. Es wird empfohlen, dass Patienten diesen Test am Ende der Menstruation routinemäßig selbst durchführen.
Bei der Palpation wird der Verdacht durch die Entdeckung eines Knötchens gemacht , das durch Palpation ab etwa 1 cm Durchmesser erkannt werden kann . Die Unregelmäßigkeit kann nicht schmerzhaft sein, aber alle kürzlich aufgetretenen Anomalien sollten die Aufmerksamkeit der Patientin und ihres Arztes auf sich ziehen.
Unter den Unregelmäßigkeiten, auf die die Patientin selbst achten kann:
- ein Grübchen oder eine Falte, die die Brustoberfläche mit einem „Orangenschalen“-Aussehen aushöhlen;
- eine Verformung der Brustwarze , die sie nach innen zurückzieht;
- ein ekzematöses Aussehen der Brustwarze, das rot, krustig oder erodiert wird;
- Brustwarzenausfluss, besonders wenn er blutig oder schwärzlich ist.
Die Beobachtung eines dieser Anzeichen sollte sehr schnell zu einer ärztlichen Konsultation führen. Welche zusätzlichen Untersuchungen notwendig sind, kann jedoch nur der Arzt beurteilen, denn all diese Anzeichen finden sich nicht nur bei Krebserkrankungen. Ein Knötchen kann gutartiger Natur sein:
- Wenn es eine feste Konsistenz hat, kann es sich um ein Adenofibrom handeln , das sich in der Brustdrüse entwickelt hat. Dies könnte sich aufgrund einer spezifischen bakteriellen Umgebung entwickeln, die später zu einem Adenokarzinom werden kann oder nicht .
- Wenn es von Natur aus flüssig ist, kann es sich um eine Zyste handeln .
Mammographie
Der Arzt kann entscheiden, seine erste Diagnose durch eine Mammographie bestätigen zu lassen . Der Ultraschall ist eine ergänzende Untersuchung, die helfen kann, den Fehler zu lokalisieren, um die Entfernung zu erleichtern oder zu erkennen, ob es sich um eine flüssigkeitsgefüllte Zyste handelt, aber er kann niemals die Mammographie ersetzen. Die regelmäßig und im Rahmen von Screeningprogrammen durchgeführte Mammographie ermöglicht es, die Erkrankung so früh zu diagnostizieren, dass die Behandlung möglichst konservativ und gleichzeitig effektiv ist. Solange die Größe des Tumors weniger als 1-2 cm beträgt, liegen die Heilungschancen nahe bei 100%.
Bestätigung der Diagnose
Ermöglichen alle Untersuchungen noch keine sichere Diagnose und bleiben Zweifel bestehen, ist eine am häufigsten mit einer großen Nadel (Trokar) entnommene Probe unter örtlicher Betäubung ohne Krankenhausaufenthalt zu erwägen . Die Probe oder Biopsie wird oft unter einem Ultraschall- oder Radiologieführer durchgeführt; wir sprechen dann von ultraschallgesteuerter Biopsie und stereotaktischer Biopsie der Brust. Die sichere Diagnose wird durch die anatomisch-pathologische Untersuchung der entnommenen Probe gestellt.
Beurteilung der Verlängerung
Die Suche nach Metastasen ist von grundlegender Bedeutung für die Behandlungsstrategie von Brustkrebs. Doch trotz der vielen durchgeführten Studien oder der profunden Kenntnisse bestimmter Explorationen gibt es derzeit keine validierte Strategie für die systematische Suche nach Metastasen bei Brustkrebs.
Die meisten Empfehlungen schlagen derzeit eine Erweiterungsuntersuchung einschließlich Röntgenthorax, Leberultraschall und Knochenszintigraphie vor. Bei sehr kleinen Tumoren kann diese Beurteilung optional sein. Andererseits ist bei fortgeschrittenen Tumoren (entzündliche, multifokale Tumoren, signifikante Lymphknoteninvasion) das initiale Metastasierungsrisiko hoch und kann eine eingehendere Untersuchung einschließlich einer Ganzkörper -Computertomographie (CT) und einer MRT der Brust rechtfertigen .
Die Größe des Tumors, das Vorliegen einer metastasierten Lymphadenopathie, das Vorliegen einer Beteiligung der Haut oder der Brustwand oder von Fernmetastasen ermöglichen eine klinische Klassifikation von Mammakarzinomen.
| TNM-Klassifizierung | Beschreibung |
|---|---|
| Tx | Tumor, der aufgrund fehlender Informationen nicht beurteilt werden kann |
| T0 | Kein Hinweis auf Primärtumor |
| Tis | Duktales Karzinom in situ oder lobuläres Karzinom in situ oder Morbus Paget der Brustwarze ohne zugrunde liegenden Tumor |
|
T1 T1a T1b T1c |
Tumor kleiner als 2 cm in seiner größten Ausdehnung - T < 0,5 cm - T zwischen 0,5 und 1 cm - T zwischen 1 und 2 cm |
| T2 | Tumor größer als 2 cm und kleiner als 5 cm in seiner größten Dimension |
| T3 | Tumor größer als 5 cm in seiner größten Dimension |
|
T4 T4a T4b T4c T4d |
Tumor jeder Größe mit Ausdehnung: - zur Brustwand - Hautödem oder Ulzeration oder Permeationsknoten - zur Haut und Brustwand Entzündlicher Krebs |
Verschiedene Arten von Brustkrebs und Karzinom
WHO-Klassifizierung
Die anatomopathologische Studie zeigt die Existenz verschiedener Arten von Brustkrebs. Nach Angaben der Weltgesundheitsorganisation (WHO) zeigt die folgende Tabelle die histologische Klassifizierung von Brustkrebs, die in allen Krebszentren verwendet wird.
Wie bei jedem epithelialen Tumor gibt es Krebs in situ . Die häufigste Form von Brustkrebs ist der duktale Typ .
| Nicht-infiltrierende epitheliale Tumoren |
| Duktales Karzinom in situ (intrakanal) (DCIS) |
| Lobuläres Karzinom in situ (LCIS) |
| Infiltrierende epitheliale Tumoren |
| Invasives duktales Karzinom NOS (keine andere Indikation) |
| Invasives duktales Karzinom mit vorherrschender intrakanalärer Komponente |
| Invasives lobuläres Karzinom |
| Muzinöses (kolloidales) Karzinom |
| Medulläres Karzinom |
| Papilläres Karzinom |
| Tubuläres Karzinom |
| Adenoidzystisches Karzinom |
| Juveniles sezernierendes Karzinom |
| Apokrines Karzinom |
| Metaplastisches Karzinom vom Plattenepithelzelltyp |
| Metaplastisches Karzinom vom Spindelzelltyp |
| Chondroides und knochenmetaplastisches Karzinom |
| Metaplastisches Karzinom des gemischten Typs |
| Morbus Paget der Brustwarze |
Entzündlicher Krebs
Entzündlicher Brustkrebs ist eine sehr seltene Form von Brustkrebs (1-4%), die sich innerhalb weniger Tage oder Wochen schnell entwickelt. Es breitet sich schnell über den Lymphweg aus, ohne Zeit zu haben, einen Tumor zu bilden. Die Blockade von Lymphgefäßen durch Krebszellen ist die Ursache für lokale Entzündungen der Brust unterschiedlichen Ausmaßes. Die Diagnose Brustabszess wird oft eingangs erwähnt, zumal die Bildgebung (Mammographie und Ultraschall) oft negativ ausfällt. Bei Fortbestehen einer mehr oder weniger schmerzhaften Rötung der Brust sind Biopsien erforderlich, die allein die Krankheit bestätigen. Die Behandlung basiert hauptsächlich auf einer Chemotherapie, die in jüngster Zeit in vielen Fällen eine Heilung ermöglicht hat.
Histologische und molekulare Klassifikation
Im Rahmen der Brustkrebsforschung werden vier Brustkrebsarten hauptsächlich nach ihrer Morphologie und dem Vorhandensein von drei molekularen Markern unterschieden: dem des Östrogenrezeptors (ER) und der Überexpression des Rezeptors Progesteron (PR) und der HER2- Marker , wobei letzterer ein Rezeptor vom EGFR-Typ ist. Die resultierenden vier Klassen sind:
- Basal oder dreifach negativ: ER- / PR- / HER2-
- HER2-überexprimierend: ER- / PR- / HER2 +
- Luminal A: ER + / PR + / HER2-
- Luminal B: ER + / PR + / HER2 +
Der Name des basalen und luminalen Typs kommt von der Ähnlichkeit der Tumoren mit den entsprechenden normalen Brustepithelgeweben. Im Allgemeinen haben basale und HER2-überexprimierende Karzinome eine schlechte klinische Prognose.
Studien, die auf der systematischen Verwendung von DNA-Chips in Kohorten von Patientinnen beruhten, konnten auch unterschiedliche Genexpressionssignaturen isolieren, und Brustkrebse vom Luminaltyp neigen dazu, die Gene und Proteine GATA3 , KRT19 zu exprimieren , als solche vom basalen Typ drücken diese nicht aus, sondern unter anderem ETS1 und CD44 .
Behandlungen
Wie bei allen Krebsarten handelt es sich idealerweise (aus medizinischer Sicht) um die operative Entfernung des Tumors, die gleichzeitig eine sichere Diagnosestellung ermöglicht. Das nächste Problem ist die Beurteilung der Ausdehnung : Vorhandensein oder Nichtvorhandensein betroffener Lymphknoten , Vorhandensein oder Fehlen von Metastasen.
Brustverstümmelung entspricht aber auch bei Frauen im Allgemeinen einer psychischen und sozialen Verstümmelung, wobei die Brüste eines der stärksten Symbole der Weiblichkeit sind. Manche Frauen erleben diese Verstümmelung als Negation ihrer Weiblichkeit und damit ihrer Persönlichkeit.
Es gibt auch andere Behandlungen wie Chemotherapie , Strahlentherapie und Hormontherapie , die in einigen Fällen verwendet werden können, um den Tumor vor der Operation zu reduzieren. Die Wirksamkeit und Risiken jeder Behandlungsart hängen von der Krebsart, ihrem Ausmaß und dem Ort ab.
Therapeutische Strategie
Es gibt viele Behandlungsmethoden für Brustkrebs, die jedoch für eine optimale Behandlung immer individuell angepasst werden müssen. Somit würde eine genomische Analyse von Brustkrebs etwa fünfzig verschiedene Arten von Brustkrebs aufdecken, von denen jede Art oder Gruppe für eine bestimmte gezielte Therapie anfällig wäre.
Bei lokalisiertem Brustkrebs hat die Behandlung fast immer ein kuratives Ziel. Es basiert auf den vier therapeutischen Waffen Operation, Chemotherapie, Strahlentherapie und Hormontherapie. Eine Operation ist ein wesentlicher Schritt bei der Heilung von Brustkrebs, wobei andere Behandlungen in der Regel nur darauf abzielen, das Rückfallrisiko zu verringern. Sie werden daher angezeigt, wenn dieses Risiko signifikant ist und der vermeintliche Nutzen der Behandlung ausreichend ist, da alle diese Behandlungen Nebenwirkungen haben. Daher muss der erwartete Nutzen gegen das Komplikationsrisiko abgewogen werden.
Bei metastasiertem Brustkrebs: In diesem Stadium der Entwicklung ist es sehr selten, eine kurative Behandlung anbieten zu können. Moderne Behandlungsmethoden ermöglichen jedoch oft eine Verlängerung des Überlebens um mehrere Jahre. Die verschiedenen möglichen therapeutischen Strategien können hier nicht detailliert dargestellt werden, da sie von sehr vielen Faktoren abhängen. Die Behandlung von metastasiertem Brustkrebs beginnt mit einer Chemo- und Hormontherapie. Eine chirurgische oder strahlentherapeutische Behandlung der Metastasen kann entweder zu kurativen Zwecken in Betracht gezogen werden, wenn alle Stellen einer Behandlung zugänglich sind (zB: einzelne Leber- oder Wirbelmetastasen) oder zu palliativen Zwecken ( zB: Bestrahlung eines metastasierten schmerzhaften Knochens).
Es gibt eine Reihe von genetischen Markern , die mit der Prognose von Brustkrebs korrelieren und daher möglicherweise die Behandlung leiten können.
Von molekularen Markern der Schwere und Prognose von Brustkrebs gibt es auch. Das Metallothionein (MT) ist eins. Sie binden leicht an bestimmte Metalle und werden von mindestens 10 funktionellen MT-Genen kodiert, die mit der Proliferation von Brustkrebszellen, insbesondere invasiven duktalen Brustkrebsen, assoziiert sind. Dies macht TM zu einem prognostischen Biomarker für Brustkrebs, der immunhistochemisch nachweisbar ist . Je mehr TMs bei Brustkrebs exprimiert werden, desto schwerer ist der Krebs.
Einige Behandlungen (Alkylierungsmittel oder Tamoxifen ) können durch eine Überexpression von Metallothionein gehemmt werden (z. B. bei einem Patienten, der an einer Schwermetallvergiftung litt).
Operation
TumorentfernungEs gibt drei Arten von Brustoperationen: Lumpektomie (Entfernung des Tumors), Segmentektomie (Entfernung eines Teils der Brust) und Mastektomie (Entfernung der gesamten Brust).
In Fällen, in denen der Tumor früh genug versorgt wird, ist eine minimale Operation (konservative Chirurgie) möglich. Manchmal muss die ganze Brust entfernt werden. Rekonstruktive Operationen können gleichzeitig oder sekundär durchgeführt werden.
- Illustration der rekonstruktiven Brustchirurgie: Wiederherstellung eines Teils der Bauchmuskulatur ( restus abdominus ) zur Rekonstruktion der Brust, National Cancer Institute .
Diese Technik besteht in der Entfernung der Lymphknoten, die sich in der Achselhöhle (auf Höhe der Achselhöhle) befinden. Diese Operation hat viele Nebenwirkungen , weil diese Ablation das destabilisiert lymphatische Netzwerk , die zum Auftreten führen können Lymphödem (großer Arm). Um diese Nebenwirkungen zu reduzieren, wurde die Sentinel-Node- Technik implementiert.
Sentinel-Node-TechnikBei einem Tumor erhält der Wächterknoten als erster Lymphdrainage.
Der Sentinel-Knoten wird durch die Injektion eines Farbstoffs identifiziert, unabhängig davon, ob er von einem radioaktiven Kolloid begleitet wird oder nicht. Es wird dann zurückgezogen , um eine anatomopathologische Untersuchung zu ermöglichen. Wenn der untersuchte Lymphknoten gesund ist, vermeidet diese Technik die Axilladissektion (Entfernung fast aller Lymphknoten in der Region), die zu erheblichen Folgeerscheinungen führen würde. Es kann bei Patienten mit einem Tumor von weniger als 3 Zentimetern angewendet werden und betrifft bis zu 70% von ihnen.
Diese Technik ist mit einer Fehlerquote von weniger als 10 % validiert.
Prävention von postoperativen SchmerzenEine Reduzierung des Risikos chronischer postoperativer Schmerzen kann durch die Durchführung einer lokoregionären Anästhesie zum Zeitpunkt der Operation erreicht werden. Drei bis zwölf Monate nach einer Brustkrebsoperation können bei jeder siebten Person ( Anzahl der zu behandelnden Personen ) chronische postoperative Schmerzen verhindert werden . Diese Ergebnisse sind zwar ermutigend, basieren jedoch auf Evidenz auf niedrigem Niveau.
Überwachung nach der OperationNach der Erstbehandlung ist eine regelmäßige Überwachung des Patienten unerlässlich.
Weitere Untersuchungen sind nicht erforderlich, jedoch ist eine jährliche beidseitige Mammographie insbesondere bei konservativen Eingriffen unerlässlich. Je nach Fall kann sie mit weiteren je nach Fall definierten Zusatzuntersuchungen kombiniert werden.
Auch ein optimal behandelter Brustkrebs kann lokal oder aus der Ferne ( Metastasen ) wiederkehren . Ein Rezidiv kann Jahre nach der Erstbehandlung auftreten, daher ist es wichtig, die Überwachung aufrechtzuerhalten.
Strahlentherapie
Es verringert die Sterblichkeit dieses Krebses, erfordert jedoch eine einwandfreie Technik, um die Bestrahlung von gesundem Gewebe zu reduzieren, die zu einer erhöhten Sterblichkeit durch kardiovaskuläre Pathologien führen kann. Man unterscheidet zwischen Strahlentherapien an der Brust und solchen an den Lymphknotenbereichen. Bei konservativen Operationen sollte immer eine Strahlentherapie durchgeführt werden, da sie das Risiko eines Lokalrezidivs deutlich reduziert. Die Strahlentherapie wird umso wichtiger, je jünger die Frau ist. Bei einer totalen Brustentfernung ist in bestimmten Fällen eine Strahlentherapie indiziert, um das Risiko eines Lokalrezidivs zu verringern. Die Bestrahlung der Ganglienketten hängt von der Lage des Tumors und dem Ergebnis der anatomisch-pathologischen Untersuchung der Ganglien ab.
LangzeitnebenwirkungenLaut einer Studie mit mehr als 500.000 Frauen scheint das Sterberisiko nach Strahlentherapie im Vergleich zu kardiovaskulärer Mortalität erst im dritten Jahrzehnt nach der Behandlung zu steigen.
Eine europäische Studie zu den Risiken für den Fötus im Rahmen einer Strahlen- oder Chemotherapie zur Behandlung von Krebs hat gezeigt, dass Föten, deren Mütter während der Schwangerschaft behandelt wurden, nicht mehr Herzfehler aufweisen als ein nicht exponiertes Kind.
Um die Risiken zu identifizieren Brustfibrose durch Strahlentherapie, ein Test von Inserm entwickelt zur Messung wurde mit dem „Preis der Radio-induzierte Apoptose lymphatischer (TALRI)“ induziert. Je höher der TALRI-Spiegel, desto geringer ist das Risiko einer Brustfibrose.
Chemotherapie
Es besteht in der Verabreichung von Krebsmedikamenten in festen Abständen, in der Regel alle 3 Wochen. Die Anzahl der adjuvanten Chemotherapie- Kurse (nach einer Operation durchgeführte Chemotherapie) bei Brustkrebs liegt zwischen 4 und 6. Die Vorteile der adjuvanten Chemotherapie gegenüber einer operativen Behandlung ohne Chemotherapie sind eine signifikante Reduktion der Mortalität und eine geringere Rezidivrate. Bei axillären Lymphknotenbefall ist derzeit das Schema, das 3 Zyklen Chemotherapie mit Anthrazyklin (Farmorubicin °) und Cyclophosphamid (Endoxan °) und dann 3 Zyklen mit Docetaxel (Taxotere °) kombiniert, die Referenz. Auch bei Karzinomen ohne axilläre Lymphknoteninvasion ist die Suche nach Faktoren mit schlechter Prognose möglich, die ein ungünstiges Outcome erklären können (hoher histologischer Grad, keine Hormonrezeptoren, Tumorgröße zum Teil größer als 15 oder sogar 10 mm etc.) auf die Indikation „adjuvante Chemotherapie“ hinweisen.
Bei einem fortgeschrittenen oder entzündlichen Tumor ist es manchmal notwendig, eine Behandlung mit Chemotherapie ( neoadjuvante Chemotherapie ) zu beginnen, um die Tumorgröße zu reduzieren und möglicherweise eine konservative Operation zu ermöglichen.
Um den Umfang der Exzision zu begrenzen, wird auch eine neoadjuvante Chemotherapie eingesetzt: Eine Lumpektomie reicht manchmal aus, wenn zunächst eine Mastektomie mit adjuvanter Chemotherapie geplant war.
Bei dieser letztgenannten Indikation unterscheiden sich die Gesamtmortalität, die Zeit bis zur Verschlechterung der Erkrankung und die Rate der Fernrezidive nicht von der adjuvanten Chemotherapie, lokoregionäre Rezidive treten jedoch häufiger auf. Derzeit gibt es kein Standardprotokoll für eine neoadjuvante Chemotherapie.
Nachteile: allgemeine Müdigkeit, Übelkeit und Erbrechen, vorübergehender Haarausfall. Sie variieren je nach verwendetem Produkt und werden immer besser kontrolliert.
Eine Reihe von Produkten hat sich bei der adjuvanten Behandlung von Brustkrebs als wirksam erwiesen und hat ein Referenzprotokoll, aber andere Produkte kommen auf den Markt und / oder werden untersucht.
Gezielte Therapien
Die Trastuzumab revolutionierte die Behandlung vieler Patienten. Andere Medikamente werden evaluiert. Diese Moleküle zeichnen sich oft durch eine gute Verträglichkeit aus, sind jedoch besonders teure Produkte.
TrastuzumabEinige Brustkrebsarten überexprimieren das Her2- Gen signifikant (dies betrifft etwa 25% der Brustkrebsarten, oft mit einer schlechten Prognose, da Her2 - oder CerbB2 - der Membranrezeptor ist, der es ermöglicht, einen der Wege für eine erhöhte Zellproliferation zu aktivieren). Krebszellen zeigen dann eine onkogene Sucht , die für ihr Überleben von der Funktion des von Her2 induzierten Signalweges abhängig ist . Dies wird durch Trastuzumab (Herceptin °), einen monoklonalen Antikörper, der diesen Rezeptor blockiert, gehemmt . Herceptin wurde erstmals in einer palliativen Situation eingesetzt. Herceptin ermöglichte in diesem Zusammenhang die durchschnittliche Verdoppelung der Überlebenszeit dieser Patienten. Zusätzlich zur adjuvanten Chemotherapie reduziert Herceptin ° infundiert alle 21 Tage für 12 Monate das Rückfallrisiko bei HER2+-Patienten um die Hälfte und die Sterblichkeit um etwa ein Drittel.
Seit November 2017 besitzt Ontruzant, ein Biosimilar von Trastuzumab , die erste von der Europäischen Kommission erteilte Marktzulassung , die den Vertrieb in der Europäischen Union sowie in Norwegen , Island und Liechtenstein ermöglicht .
BevacizumabIn 2007 , Bevacizumab ( Avastin ) wurde bei metastasierendem Brustkrebs (Zulassung in Frankreich im Jahr 2007 Erstlinientherapie bei metastasierendem) verwendet. Es ist ein monoklonaler Anti- VEGF- Antikörper , der durch Infusion verabreicht wird. Es bindet selektiv an diesen Wachstumsfaktor und damit neo- Blöcke Angiogenese . In Kombination mit Paclitaxel verdoppelt diese Behandlung die Ansprechzeit (Zeit bis zum Fortschreiten der Krankheit). Auf der anderen Seite gibt es keine Verlängerung der Überlebenszeit.
In Frankreich kam die Haute Autorité de Santé jedoch im Mai 2011 zu dem Schluss: „Angesichts des geringen Anstiegs der Überlebensrate ohne Rezidiv und der fehlenden Verbesserung des Gesamtüberlebens mit der Bevacizumab/ Taxan- Kombination gegenüber Taxan ist der Nutzen der Zugabe von Bevacizumab zu Paclitaxel ist heute weniger etabliert. Dieses Interesse ist auf Patienten beschränkt , die für HER2 - Rezeptoren , Östrogen und Progesteron negativ sind . " .
LapatinibDas oral verabreichte Lapatinib ( Tyverb ) ist ein intrazellulärer Tyrosinhemmer der Kinaseaktivität der Rezeptoren HER2 und HER1 (EGFR). Bei Patienten, die HER2 überexprimieren, bei Tumorprogression unter Herceptin und die bereits Anthrazykline und Taxane erhalten haben, verdoppelt die Lapatinib- Capecitabin- Kombination die Ansprechzeit im Vergleich zu Capecitabin allein, ohne einen Vorteil für das Gesamtüberleben. Die Marktzulassung wurde 2008 erteilt.
Hormontherapie
Bei etwa zwei Drittel der Brustkrebserkrankungen weisen Krebszellen einen Überschuss an Hormonrezeptoren auf. Der Tumor wird dann als hormonsensitiv bezeichnet, da Östrogen die Krebsproliferation durch diese Rezeptoren stimuliert. Bei Brustkrebs wirken hormonelle Behandlungen entweder durch Senkung des Östrogenspiegels im Blut und damit durch Stimulierung von Hormonrezeptoren (Kastrierung, Anti-Aromatase) oder durch Blockierung von Hormonrezeptoren ( Anti-Östrogen ).
Eierstockunterdrückung- chirurgisch, durch Laparotomie oder Laparoskopie
- Bestrahlung, indem man 12 bis 16 Gray in 4 bis 8 Fraktionen an einem kleinen Becken macht, nachdem die Position der Eierstöcke durch Ultraschall identifiziert wurde;
- Medizinisch, normalerweise unter Verwendung von Agonisten LHRH
- Leuprorelin , Enanton LP 3,75 mg / 4 Wochen w
- Goserelin , Zoladex 3,6 mg / 4 Wochen
- Hinweis: Decapeptyl nicht über Marktzulassung bei Brustkrebs.
-
Tamoxifen 20 mg täglich -1
- Mechanismus: partieller Östradiol-Rezeptor-Antagonist
- Vorsichtsmaßnahme: Endometriumuntersuchung 1 / Jahr durchführen, Leberfunktion und Triglyceride überprüfen, Östradiol ins Plasma dosieren und bei Erhöhung LHRH hinzufügen, wirksame Empfängnisverhütung (teratogen).
-
Fulvestrant 250 mg i.m. alle 28 Tage
- Mechanismus: Östrogenrezeptor-Antagonist ohne partielle agonistische Wirkung.
Die Anwendung von Tamoxifen ist unabhängig vom Alter des Patienten vorteilhaft, wenn Östrogenrezeptoren im Tumor vorhanden sind. Die optimale Anwendungsdauer einer adjuvanten Hormontherapie mit Tamoxifen beträgt 5 Jahre bei einer Dosis von 20 mg d -1 . Die Anwendung von Tamoxifen reduziert das Rezidivrisiko um 8 % und das Sterberisiko um 5 %.
Anti-AromatasenSeit 2004 können postmenopausalen Frauen neue Moleküle angeboten werden. Dies sind die Aromatasehemmer . Die beiden am häufigsten bewerteten Moleküle sind Anastrozol und Letrozol . Ihr Toxizitätsprofil unterscheidet sich von Tamoxifen. Die Verabreichung dieser beiden Moleküle ermöglicht es, Rückfälle nach Brustkrebsoperationen zu reduzieren, ohne einen Vorteil im Hinblick auf das Gesamtüberleben ( gegenüber Tamoxifen).
-
Letrozol , Femara 2,5 mg d -1
- Mechanismus: nichtsteroidaler Aromatasehemmer
- Vorsichtsmaßnahme: Knochendichte, Dyslipidämie
-
Anastrozol , Arimidex 1 mg
- Mechanismus: Nichtsteroidale Aromatasehemmer
- Vorsichtsmaßnahme: Knochendichte, Dyslipidämie
-
Exemestan , Aromasin 25 mg
- Mechanismus: Steroid-Aromatase-Hemmer
- Vorsichtsmaßnahme: Knochendichte, Dyslipidämie
Prävention: wie Sie das Risiko reduzieren
In dem Wissen, dass Brustkrebs eine hormonelle Erkrankung ist, wird theoretisch jede Maßnahme oder Therapie, die darauf abzielt, die Dauer und Intensität der Exposition gegenüber Östrogen oder endokrinen Disruptoren zu verringern, die diese Östrogene nachahmen, als wirksam angesehen.
Maßnahmen oder Ereignisse, die das Risiko reduzieren
Um das Risiko, an Brustkrebs zu erkranken, zu verringern, können verschiedene Maßnahmen ergriffen werden.
Gynäkologische EntscheidungenDie Risikofaktoren haben einen gemeinsamen Nenner: die Zunahme der hormonellen Imprägnierung von Frauen: direkt, zur hormonellen Behandlung der Wechseljahre, die Östrogen-Gestagen-Pille, die Zunahme der Zahl der Menstruationszyklen (geringe Schwangerschaftszahlen oder kurze Stillzeiten), oder indirekt über die Erhöhung der Aktivität des Aromataseenzyms im Fett, bei Alkohol, Übergewicht, Bewegungsmangel. Somit könnte eine Primärprävention von Brustkrebs vorgeschlagen werden, die eine Änderung des Lebensstils beinhaltet
Die Wahl der VerhütungspilleDies soll Pillen begünstigen, die kein Östrogen enthalten, das die Eierstockaktivität blockiert.
Eine erste Schwangerschaft in jungen JahrenDas Herabsetzen des Alters der ersten Schwangerschaft verringert das Brustkrebsrisiko, da die Zyklen zwischen der Pubertät und der ersten Schwangerschaft aus dieser Sicht am gefährlichsten erscheinen. Die erste ausgetragene Schwangerschaft würde wie ein Impfstoff gegen Krebs wirken, indem sie die Gewebe differenziert und sie weniger anfällig für Hormone macht. Schwangerschaft wirkt daher als Impfstoff gegen Östrogen. Je früher diese erste Schwangerschaft eintritt, desto besser funktioniert sie.
Längeres StillenLängeres Stillen (weil die Eierstöcke „einschläfern“ ) verringert das Risiko. Nach dem WCRF Bericht , Stillen bringen Vorteile unabhängig davon , wann der Krebs entwickelt (Pre- oder Post - Menopause ).
Vermeidung einer Hormontherapie in den Wechseljahren (HRT)„Die hormonelle Behandlung der Menopause gilt heute als Risikofaktor für Brustkrebs, insbesondere wenn sie länger als 5 Jahre eingenommen wird“, berichtete Le Figaro 2008.
Lifestyle-Wahl GewichtsverlustFettleibigkeit und Übergewicht erhöhen das Brustkrebsrisiko. Professor Pierre Kerbrat (Eugène-Marquis-Zentrum, Rennes) schätzte 2008, dass der Kampf gegen weibliche Fettleibigkeit 13.000 neue Fälle von Brustkrebs pro Jahr in der Europäischen Union verhindern würde.
Körperliche BewegungLaut Professor Kerbrat würde eine 30-minütige körperliche Aktivität an 5 Tagen die Woche die Zahl der Neuerkrankungen um 30 bis 40 % senken. Die schützende Wirkung kommt sowohl aus der Bekämpfung von Fettleibigkeit als auch aus der Einwirkung von Bewegung auf die Hormonsekrete. Amerikanische Studien haben auch seine präventive Wirkung gegen ein Wiederauftreten der Krankheit gezeigt.
Reduzierung des AlkoholkonsumsDas Brustkrebsrisiko steigt mit Alkoholkonsum. Moderater Alkoholkonsum erhöht das Risiko um 20 bis 30 %. Genauer gesagt erhöht sich das Risiko um 10 %, wenn der tägliche Alkoholkonsum um 10 g Alkohol (also ein Glas) steigt .
EssensauswahlSie würden das Risiko mindern.
- Durchgeführt mit Fragebögen von 334.850 Frauen im Alter von 35 bis 70 Jahren, die in die EPIC-Kohorte (European Prospective Investigation into Cancer and Nutrition) aufgenommen wurden (Nachbeobachtungsdauer: 11,5 Jahre), eine Studie vomApril 2013zeigt, dass es keinen Zusammenhang zwischen dem Konsum von Flavonoiden und Lignanen ( Phytoöstrogenen ) und dem Brustkrebsrisiko gibt, unabhängig davon, ob man den Menopausenstatus und den Status der Hormonrezeptoren berücksichtigt .
Transfettsäuren im Blut erhöhen das Brustkrebsrisiko einer Frau um fast 50 %. Die Transfettsäuren werden in verarbeiteten Lebensmitteln wie Brot und Industriegebäck, Gebäck, Kuchen, Chips, Pizza, Industrienudeln verwendet.
- Der grüne Tee und / oder Soja könnte (ist) , haben Schutzeigenschaften (was die Tatsache erklären würde , dass in Europa 1 in 12 Frauen diesen Krebs zu entwickeln, gegen einen für 80 in Japan , wo diese Lebensmittel konsumiert werden) .
- Nach dem Ausbruch von Brustkrebs scheint eine Verdoppelung des Verzehrs von Obst und Gemüse das Rückfallrisiko nicht zu verringern.
- Eine Omega-3- Supplementierung wurde 2008 getestet, um zu sehen, ob sie die Chemotherapie verbessert.
- Die Einnahme von Hormonbehandlungen würde das Brustkrebsrisiko senken.
- Behandlungen vom SERM-Typ ( Tamoxifen , Raloxifen ) würden das Risiko verringern. Diese Medikamente haben jedoch erhebliche Nebenwirkungen (Anstieg der Zahl der thromboembolischen Erkrankungen bei den beiden Molekülen, Endometriumkarzinom bei Tamoxifen) und ihr Platz muss noch bestimmt werden.
"Vorbeugende" chirurgische Behandlungen
Bei Frauen mit Brustkrebs in der Familienanamnese mit Mutation in den BRCA1- oder BRCA2-Genen wurden präventive chirurgische Behandlungen vorgeschlagen. Bei diesen Frauen variiert das Brustkrebsrisiko vor dem 80. Lebensjahr zwischen 40 und 85 %. Die chirurgischen Vorschläge sind entweder die Entfernung beider Brüste mit oder ohne bilateraler Oophorektomie oder alleinige bilaterale Oophorektomie.
Aktuelle Beobachtungsstudien zur präventiven bilateralen Mastektomie (MBP) zeigen, dass sie die Inzidenz von Brustkrebs und / oder den Tod reduzieren könnte, obwohl diese Studien methodische Grenzen haben. Die Zufriedenheit nach diesem Verfahren scheint gut zu sein, mit abnehmender Krebssorge, die von einem verminderten Körperbild und sexuellen Empfindungen begleitet wird. Bei Frauen, die Krebs in einer Brust hatten, scheint die Entfernung der anderen Brust das Auftreten von Krebs zu verringern, aber die Auswirkungen auf das Langzeitüberleben sind aufgrund des anhaltenden Risikos eines Wiederauftretens oder einer Metastasierung des ursprünglichen Krebses ungewiss.
Psychologische Aspekte
Herauszufinden, dass Sie Krebs haben, kann sehr schwer zu verarbeiten sein, da diese Nachricht lange Zeit als die Nachricht vom bevorstehenden Tod angesehen wurde. Darüber hinaus verändern Krankenhausaufenthalte, Operationen und adjuvante Behandlungen das Leben des Patienten grundlegend. Daher ist es unabdingbar, den Patienten eine angemessene psychologische Unterstützung zu bieten, die in der Regel die Teilnahme an Patientengruppen beinhaltet, die dieselben Leiden durchmachen.
Verspätet diagnostizierter Brustkrebs ist jedoch oft sehr verstümmelnd. Bei Frauen entspricht diese Brustverstümmelung in der Regel einer psychischen und sozialen Verstümmelung. Da die Brust eines der stärksten Symbole der Weiblichkeit ist , können manche Frauen diese Verstümmelung als Negation ihrer Weiblichkeit und damit ihrer Persönlichkeit erleben.
Die Paarbeziehung leidet oft unter den Folgen der Krankheit. In der Zeit nach der Behandlung können die Patientin oder ihr Partner negative Emotionen, wie Vorwürfe, äußern. Diese Art von Situation sollte von Fachleuten ernst genommen werden, da sie mit psychischen Störungen wie Depressionen verbunden sein kann. Laut Nicolas Favez, Sarah Ciro Notari, Tania Antonini und Linda Charvoz wird diese Art von Situation wahrscheinlich in den frühen Stadien der Krankheit auftreten, und selbst wenn die medizinische Prognose optimistisch ist. In diesem Zusammenhang kann eine rekonstruktive Chirurgie , begleitet von einer psychologischen Betreuung, angeboten werden.
Brustkrebs ist daher nicht nur ein medizinisches Problem. Es beeinflusst das Leben, den Körper und das Selbstbewusstsein. Wenn eine Frau das Urteil "Brustkrebs" erhält, verlässt sie die Arztpraxis mit Angst im Bauch, mit vielen Fragen, wie ihr Leben in Zukunft aussehen soll. Wie soll man mit seinen Verwandten darüber sprechen? Wie gehe ich mit Haarausfall und Augenbrauenverlust um? Wie komme ich aus dem Haus und stelle dich den Augen anderer? Wie können Sie sich weiterhin um Ihre Kinder kümmern? Wird sie noch welche haben? Wird sie ihren Job verlieren? Was wird mit ihrer Beziehung zu dem Mann in ihrem Leben passieren? So viele Fragen, wenige Dialogmöglichkeiten, viele Tabus. Oftmals greifen Frauen auf die Erkrankung zurück und dies ist dem Erfolg der Therapie sogar abträglich.
Es bleibt noch viel zu tun, um mit Patientinnen und Patienten und ihren Familien richtig zu kommunizieren, aber auch um die medizinische Versorgung von Frauen und ihre Lebensqualität im Allgemeinen konkret zu verbessern.
In der Populärkultur
Die Comedian-Künstlerin Marie Reno unterstützt mit ihrem humorvollen Lied Achtung auf deine Brüste! .
Hinweise und Referenzen
- https://www.francetvinfo.fr/sante/cancer/cancer-du-sein-il-y-a-une-vraie-recrudescence_1815585.html
- André Cicolella, Brustkrebs. Beendigung der Epidemie , hrsg. Les Petits Matins, 2016.
- (in) PM Ravdin, Cronin KA, Howlader N et al. „ The Decrease in Breast-Krebs-Inzidenz im Jahr 2003 in den Vereinigten Staaten “ , New Eng J Med , 2007; 356: 1670-1674
- „Rückgang der Brustkrebsinzidenz in den Jahren 2005 und 2006 in Frankreich: ein paradoxes Phänomen“ Cancer Bulletin , 2008; 95: 11-5
- (in) Forouzanfar MH, KJ Foreman, Delossantos AM et al. „ Brust- und Gebärmutterhalskrebs in 187 Ländern zwischen 1980 und 2010: eine systematische Analyse “ , Lancet , 2011
- Boyle und Ferley 2004
- WCRF - Brustkrebsstatistik
- IARC - Informationsblatt für Brustkrebs
- Quelle Inserm 2008, eingesehen am 2008 10 04
- "Antoine Spire spricht mit David Khayat für Le Monde de l'Education" Auszüge aus einem im April 2006 in Le Monde de l'Education veröffentlichten Artikel
- „Fortgeschrittener Brustkrebs: die Versprechen einer neuen Therapie“ auf futura-sciences.com
- Institut für Öffentliche Gesundheitsüberwachung (InVS) INSERM
- „ Brustkrebs: zu weniger intensiven Behandlung “ (Zugriff auf 1 st Oktober 2015 )
- Nationales Krebsinstitut, Brustkrebs, Aktualisierung vom April 2008.
- " Krebs: Überleben in Frankreich verbessert " , auf sante.lefigaro.fr (Zugriff am 2. Februar 2016 )
- Wang B, He M, Wang L, Engelgau MM, Zhao W, Wang L. Brustkrebsvorsorge bei erwachsenen Frauen in China, 2010. Prev Chronic Dis 2013; 10: 130136. DOI: https://dx.doi.org/10.5888/pcd10.130136
- (in) Nagata, Chisato, „ Zu berücksichtigende Faktoren beim Zusammenhang zwischen Soja-Isoflavon-Aufnahme und Brustkrebsrisiko “ , J. Epidemiol , vol. 20, n o 22009, s. 83-89 ( ISSN 1349-9092 , DOI 10.2188 / jea.JE20090181 , online lesen )
- Wooster R, Weber BL. Brust- und Eierstockkrebs . N Engl J Med 2003; 348: 2339–47
- Allgemeiner Krebskurs P r JF HERON
- Loibl S, Poortmans P, Morrow M, Denkert C, Curigliano G, Brustkrebs , Lancet, 2021; 397: 1750-1769
- Isabelle Plo, Corentin Laulier, Fabienne Lebrun, Laurent Gauthier, Fabien Calvo und Bernard Lopez. AKT1 hemmt die homologe Rekombination, indem es die zytoplasmatische Retention von BRCA1 und RAD51 induziert . Krebsforschung. 15.11.2008.
- [ hormonelle Behandlungen Brustkrebs begünstigen? CEA-Pressemitteilung]
- Kommuniqué / Forschung der Universität Joseph-Fourier (Grenoble) ; [CK2: eine wichtige Rolle bei der Progression von Brusttumoren] ; 10. Mai 2012
- Clavel-Chapelon F, Kumulative Anzahl von Menstruationszyklen und Brustkrebsrisiko: Ergebnisse der E3N- Kohortenstudie an französischen Frauen , Cancer Causes and Control, 2002; 13: 831-838
- Beral V, Brustkrebs und Hormonersatztherapie in der Million Women Study , Lancet, 2003; 362: 419-2719
- Mädchen erreichen früher als je zuvor die Pubertät
- (in) Merrill RM Fugal S Novilla LB, Raphael ™, " Krebsrisiko im Zusammenhang mit frühem und spätem Alter der Mutter bei der ersten Geburt " , Gynecol Oncol , Vol. 2 , No. 96, n O 3,2005, s. 583-93. ( PMID 15721398 , DOI j.ygyno.2004.11.038 )
- (de) Faupel-Badger JM, Arcaro KF, Balkam JJ, Eliassen AH, Sherman ME et al. , " Postpartum Remodeling, Laktation und Brustkrebsrisiko: Zusammenfassung eines vom National Cancer Institute gesponserten Workshops " , J Natl Cancer Inst . vol. 105, n O 3,2013, s. 166-74. ( PMID 23264680 , PMCID PMC3611853 , DOI 10.1093 / jnci / djs505 , online lesen [html] )
- (en) Diamanti-Kandarakis E, Bourguignon JP, Giudice LC, et al. , " Endokrin wirksame Chemikalien: eine wissenschaftliche Erklärung der Endocrine Society " , Endocr. Rev. , Bd. 30, n o 4,Juni 2009, s. 293–342 ( PMID 19502515 , PMCID 2726844 , DOI 10.1210 / er.2009-0002 )
- Romain Loury (2015) Hinter Brustkrebs, DDT , 16. Juni 2015
- "Dr. de Lorgeril - Die Ursachen von Brustkrebs endlich identifiziert. Wie schützt man sich?"
- Fettzellen und Brustkrebs – eine gefährliche Kombination (laut CNRS-Pressemitteilung) 05.04.2011
- Brustkrebs: Präventionskampagnen sind angesagt , in Le Figaro , 23. Oktober 2008, Seite 11
- Erhöhtes Brustkrebsrisiko bei postmenopausalen Frauen aufgrund ihrer Gewichtszunahme
- Béatrice Dirat; Krebs-assoziierte Adipozyten weisen einen aktivierten Phänotyp auf und tragen zur Invasion von Brustkrebs bei ; Cancer Research, doi: 10.1158 / 0008-5472.CAN-10-3323 Cancer Res 1. April 2011 71; 2455 Zusammenfassung )
- B. Dirat et al. Die Krebsforschung , 1 st April 2011
- Studie zum Zusammenhang zwischen Brustkrebs und dem Verzehr tierischer Fette aus dem Jahr 1986
- Studie zu identifizierten Krebsfaktoren in Spanien
- Nahrungsfettaufnahme und Brustkrebsrisiko: eine Fall-Kontroll-Studie in China
- Schlussfolgerungen der Arbeit von Inserm und dem Institut Gustave-Roussy zur Bewertung der Rolle verschiedener Fettsäuren bei der Entstehung von Brustkrebs aus Blutproben, die von 1995 bis 1998 von 25.000 von 100.000 im Rahmen der sog -genannte E3N- Studie .
- (in) Wachstumsfaktor erhöht das Krebsrisiko
- (in) Milch, Milchprodukte und Laktoseaufnahme und Eierstockkrebsrisiko: Eine Metaanalyse epidemiologischer Studien , International Journal of Cancer , vol. 118, Ausgabe 2, S. 431-441
- (in) Variation des insulinähnlichen Wachstumsfaktors-1 und des insulinähnlichen Wachstumsfaktor-bindenden Proteins-3 im Plasma: persönliche und Lebensstilfaktoren (USA)
- "Anden-Bericht, S. 76 / 210"
- (in) „Konsum von Rohmilch oder erhitzter Milch verschiedener Arten: Eine Bewertung des potenziellen ernährungsphysiologischen und gesundheitlichen Nutzens, S. 4 / 14
- (in) „Assoziation des IGF-1-Gehalts mit Vollmilch, fettreduzierter und fettarmer Milch in Mexiko“
- (in) Aufnahme von Milchprodukten, Kalzium und Vitamin D und Brustkrebsrisiko
- (in) Milchprodukte und Brustkrebsrisiko
- [PDF] Bericht Alkohol und Krebsrisiko (60 Seiten), National Cancer Institute und Nacre network, 2007)
- Xue F, Willett WC, Rosner BA, Hankinson SE, Michels KB, Zigarettenrauchen und die Inzidenz von Brustkrebs , Arch Intern Med, 2011; 171: 125-133
- (en) Lundqvist J, M Norlin, Wikvall K, „ 1α, 25-Dihydroxyvitamin D (3) übt gewebespezifische Effekte auf den Östrogen-Androgen-Stoffwechsel aus “ , Biochim Biophys Acta ,Januar 2011( PMID 21262387 , DOI 10.1016 / j.bbalip.2011.01.004 )
- (en) Napoli N, Vattikuti S, Ma C, et al. , „ Ein hohe Prävalenz von niedrigen Vitamin D und Muskel - Skelett - Beschwerden bei Frauen mit Brustkrebs “ , Breast J , vol. 16, n o 6,2010, s. 609–16 ( PMID 21070438 , DOI 10.1111 / j.1524-4741.2010.01012.x )
- (in) Grant - WB, Peiris AN, " Role of Möglichen Serum 25-Hydroxy-Vitamin D in schwarz-weiß Gesundheit Disparitäten in den Vereinigten Staaten " , J Am Med Assoc DuFormal , Vol. 11, n O 9,November 2010, s. 617–28 ( PMID 21029996 , DOI 10.1016 / j.jamda.2010.03.013 )
- (in) Engel P. Fagherazzi G, S. Mesrine, Boutron-Ruault MC, Clavel-Chapelon F, "Die gemeinsamen Auswirkungen von Vitamin D in der Nahrung und Sonnenexposition sind das Brustkrebsrisiko: Ergebnisse der französischen E3N-Kohorte " , Cancer Epidemiol. Biomarker Zurück , Bd. 20, n o 1,Januar 2011, s. 187–98 ( PMID 21127286 , DOI 10.1158 / 1055-9965.EPI-10-1039 )
- (in) Mammographische Dichte und das Risiko der Brustkrebserkennung und Norman F. Boyd, Helen Guo, Lisa J. Martin, Limei Sun, Jennifer Stone, Eve Fishell, Roberta A. Jong, Greg Hislop, Anna Chiarelli, Salomon Minkin , Martin J. Yaffe, New Eng J Med , 2007; 356: 227–236
- (en) Travis LB, Hill D, Dores GM, Gospodarowicz M, van Leeuwen EF, Holowaty E et al. „ Kumulatives absolutes Brustkrebsrisiko für junge Frauen, die wegen Hodgkin-Lymphom behandelt wurden “ J Natl Cancer Inst . 2005; 97: 1428-37
- (in) Einstein AJ, Henzlova MJ, Rajagopalan S, „ Schätzung des Krebsrisikos im Zusammenhang mit Strahlenexposition von 64-Scheiben-Computertomographie- Koronarrangiographie “ JAMA 2007; 298: 317-323
- (in) Kolstad HA, „ Nachtschichtarbeit und Risiko von Brustkrebs und anderen Krebsarten – eine kritische Überprüfung der epidemiologischen Beweise “ Scand J Work Around Health . 2008; 34: 5-22
- Chronisch alternierende Lichtzyklen erhöhen das Brustkrebsrisiko bei Mäusen
- (de) Wise J, " Dänische Nachtschichtarbeiter mit Brustkrebs durch Date Compensation " BMJ . 2009; 338: b1152
- (in) Stuebe AM, Willett WC, Fei Xue, Michels KB, " Laktation und Inzidenz von prämenopausalem Brustkrebs ", Arch Intern Med . 2009; 169 (15): 1364-1371
- „Freiwilliger Schwangerschaftsabbruch erhöht das Brustkrebsrisiko nicht“ (WHO, online gestellt im Juni 2000)
- Silva IdS, Stavola BD, McCormack V, Collaborative Group on Prenatal Risk Factors and Subsequent Risk of Breast Cancer (2008), „ Geburtsgröße und Brustkrebsrisiko: Re-Analyse individueller Teilnehmerdaten aus 32 Studien “ ( Archiv • Wikiwix • Archive.is • Google • Was ist zu tun? ) (Zugriff am 2. August 2017 ) . PLoS Med 5 (9): e193
- Nationales Institut gegen Krebs, Brustkrebs bei Männern .
- Maalej M, Hentati D, Messai T, Kochbati L, El May A, Mrad K, Romdhane KB, Ben Abdallah M, Zouari B. Brustkrebs in Tunesien im Jahr 2004: eine vergleichende klinische und epidemiologische Studie. Stier Krebs. 2008 Febr. 95 (2): E5-9.
- Antoniou A, Pharoah PD, Narod S et als. Durchschnittliches Risiko für Brust- und Eierstockkrebs im Zusammenhang mit BRCA1- oder BRCA2-Mutationen, die in Fallserien ohne Familienanamnese nachgewiesen wurden: eine kombinierte Analyse von 22 Studien , Am J Hum Genet, 2003; 72: 1117-1130
- Robson ME, Chappuis PO, Satagopan J, et al. Eine kombinierte Ergebnisanalyse nach Brustkrebs: Unterschiede im Überleben basierend auf dem BRCA1- / BRCA2-Mutationsstatus und der Verabreichung einer adjuvanten Behandlung , Breast Cancer Res 2004; 6: R8-R17
- Rennert G, Bisland-Naggan S, Barnet-Griness O, et al. Klinische Ergebnisse von Brustkrebs bei Trägern von BRCA1- und BRCA2-Mutationen , N Engl J Med 2007; 357: 115-123
- John EM, Miron A, Gong G und Als. [2007; 298 (24): 2869-2876 Prävalenz pathogener BRCA1-Mutationsträger in 5 US-amerikanischen rassischen/ethnischen G-Gruppen ], JAMA, 2007; 298: 2869-2876
- Antoniou AC, Casadei S, Heikkinen T et al. Brustkrebsrisiko in Familien mit Mutationen in PALB2 , N Engl J Med, 2014; 371: 497–506
- Brustkrebs in situ auf der Website des Vereins für Krebsvorsorge in Meurthe et Moselle, eingesehen am 13. Januar 2016
- "Brustkrebs: die Illusionen des Screenings", Coisne S und Lemarchand F., La Recherche , 395, März 2006: 44-48
- Humphrey LL, Helfand M, Chan BKS, Woolf SH, Brustkrebsvorsorge: Eine Zusammenfassung der Beweise für die US-Taskforce für präventive Dienste , Ann Intern Med , 2002: 137: 347-360
- Ergebnisse der Mammographie-Screening-Studie in zwei Ländern sind nicht kompatibel mit den aktuellen offiziellen schwedischen Brustkrebsstatistiken PH Zahl , Peter C. Gøtzsche , Andersen JM, Maehlen J. Dan Med Bull. 2006 Nov. 53 (4): 438-40.
- Berg WA, Blume JD, Cormack JB, Kombiniertes Screening mit Ultraschall und Mammographie vs. Mammographie allein bei Frauen mit erhöhtem Brustkrebsrisiko JAMA, 2008; 299: 2151-2163
- Leach MO, Boggis CR, Dixon AK et al. Screening mit Magnetresonanztomographie und Mammographie einer britischen Bevölkerung mit hohem familiärem Risiko für Brustkrebs: eine prospektive multizentrische Kohortenstudie (MARIBS) , Lancet, 2005; 365: 1769-78
- Kösters JP, Peter C. Gøtzsche , Regelmäßige Selbstuntersuchung oder klinische Untersuchung zur Früherkennung von Brustkrebs , Cochrane Database of Systematic Reviews 2003, Heft 2. Art.-Nr. Nr.: CD003373. DOI: 10.1002 / 14651858.CD003373
- "Niramai nutzt Wärmebildgebung und KI, um die Brustkrebsdiagnostik zu revolutionieren"
- "You Tube, Brustthermografie"
- "Youtube: Mammographie und Wärmebildgebung"
- "Ncbi, 2014: Ein neuartiges Modell für die intelligente Brustkrebserkennung in Thermogrammbildern."
- "März 2017: Unterstützendes nichtinvasives Instrument zur Diagnose von Brustkrebs mit einer Thermografiekamera als Sensor"
- "10Systematic Reviews in Pharmacy, Vol 9, Issue 1, Jan-Dec, 2018, The Effect of Thermography on Breast Cancer Detection"
- "2012, Schiefer: Brustkrebs: ein französischer Skandal?"
- „Thermografie zur Erkennung von Brustkrebs“
- "Infrarot-Bildgebung der Brust - Ein Überblick, S. 18 / 22"
- [Artikel - [verwandt] "Frankreich-Info, 2019: Britische Touristin entdeckt ihren Brustkrebs ... bei einem Museumsbesuch"]
- Warner E, Brustkrebs-Screening , N Engl J Med, 2011; 365: 1025-1032
- Miller AB, To T, Baines CJ, Wall C, The Canadian National Breast Screening Study-1: Brustkrebsmortalität nach 11 bis 16 Jahren Nachbeobachtung: eine randomisierte Screening-Studie zur Mammographie bei Frauen im Alter von 40 bis 49 Jahren , Ann Praktikant Med, 2002; 137: 305-312
- Moss SM, Cuckle H, Evans A, Johns L, Waller M, Bobrow L, Effekt des mammographischen Screenings ab 40 Jahren auf die Brustkrebsmortalität bei 10 Jahren Follow-up: eine randomisierte kontrollierte Studie , Lancet, 2006; 368: 2053-2060
- Zackrisson S, Andersson I, Janzon L, Manjer J, Garne JP, Rate of over-diagnosis of Breast Cancer 15 years after Ende der Mammographie-Screening-Studie in Malmö: Follow-up-Studie , BMJ, 2006; 332: 689-92
- Welch HG, Schwartz LM, Woloshin S, Auswirkungen des Screenings auf Brustkrebs: 1 von 4 durch Mammographie erkannten Krebsarten sind Pseudokrebse , BMJ, 2006; 332: 727
- Jørgensen KJ, Peter C. Gøtzsche , Overdiagnosis in öffentlich organisierten Mammographie-Screening-Programmen: Systematischer Überblick über Inzidenztrends , BMJ, 2009; 339: b2587
- Zahl PH, Maehlen J, Welch HG, The natural History of invasive Breast Cancers Detection by Screening Mammography , Arch Intern Med, 2008; 168: 2311-6
- [1] .
- "Ein Defekt von Methylobacterium-Bakterien in krebsartigem Brustgewebe"
- "EverZen: Wie hoch ist die Überlebensrate von Brustkrebs?"
- von Cabarrot E. Naturgeschichte von Brustkrebs. Medizinisch-chirurgische Enzyklopädie . Wissenschaftliche und medizinische Ausgaben Elsevier SAS, Paris. Gynäkologie, 865-A-10, 2000.
- Entzündlicher Brustkrebs: Fragen und Antworten auf der Website des National Cancer Institute .
- (in) X. Dai , „ Brustkrebs intrinsische Subtypklassifikation, klinische Verwendung und zukünftige Trends “ , Am J Cancer Res . vol. 5, n o 10,15. September 2015, s. 2929–2943 ( online lesen ).
- (in) E. Charaffe-Jauffret , " Gene Expression Profilieren von Brustzellinien potentiellem neuen basal Marker identifiziert " , Oncogene , Bd. 25,6. April 2006, s. 2273–2284 ( online lesen ).
- "Die Genomik-Revolution" , 1 min 33 s / 3 min
- "Gezielte Therapie 3m39 / 5m33"
- van 't Veer LJ, Dai H, van de Vijver MJ und Als. Genexpressionsprofiling sagt das klinische Ergebnis von Brustkrebs voraus , Nature, 2002; 415: 530–536
- Paik S, Shak S, Tang G und Als. Ein Multigen-Assay zur Vorhersage des Wiederauftretens von Tamoxifen-behandeltem, nodal-negativem Brustkrebs , N Engl J Med, 2004; 351: 2817-2826
- Wang Y, Klijn JG, Zhang Y und Als. Genexpressionsprofile zur Vorhersage von Fernmetastasen von Lymphknoten-negativem primärem Brustkrebs , Lancet, 2005; 365: 671-679
- Bedeutung MA, Somji S, Lamm DL, Garrett SH, Slovinsky F, Todd JH, Bedeutung DA. Die Überexpression der Metallothionein-Isoform 3 ist mit Brustkrebs mit einer schlechten Prognose verbunden . Am J. Pathol 159: 21–26, 2001.
- Nartey N., Cherian MG, Banerjee D. Immunhistochemische Lokalisation von Metallothionein in menschlichen Schilddrüsentumoren . Am J. Pathol 129: 177–182, 1987.
- Haerslev T, Jacobsen K, Nedergaard L, Zedeler K. Immunhistochemischer Nachweis von Metallothionein in primären Mammakarzinomen und ihren axillären Lymphknotenmetastasen. Pathol Res Pract 190: 675–681, 1994. 64.
- Haerslev T, Jacobsen K, Zedeler K. Die prognostische Bedeutung von immunhistochemisch nachweisbarem Metallothionein bei primären Mammakarzinomen. APMIS 103: 279–285, 1995.
- Fresno M, Wu W, Rodriguez JM, Nadji M. Lokalisierung von Metallothionein in Mammakarzinomen. Eine immunhistochemische Studie. Virchows Arch A Pathol Anat Histopathol 423: 215–219, 1993.
- 5. INTERNATIONALE KONFERENZ ÜBER METALLOTHIONEIN-SYMPOSIUMSPAPIERE Metallothionein als prognostischer Biomarker bei Brustkrebs Boon-Huat Bay, Rongxian Jin, Jingxiang Huang und Puay-Hoon Tan ( „ Zusammenfassung “ ( Archiv • Wikiwix • Archive.is • Google • Was tun? ) (aufgerufen am 2. August 2017 ) und „vollständiger PDF-Artikel (6 Seiten) “ ( Archiv • Wikiwix • Archive.is • Google • Was tun? ) (aufgerufen am 2. August 2017 ) )
- Ioachim E, Tsanou E, Briasoulis E, Batsis Ch, Karavasilis V, Charchanti A, Pavlidis N, Agnantis NJ. Klinisch-pathologische Untersuchung der Expression von hsp27, pS2, Cathepsin D und Metallothionein bei primär invasivem Brustkrebs . Brust 12: 111-119, 2003.
- Surowiak P, Matkowski R, Materna V, Gyorffy B, Wojna A, Pudelko M, Dziegiel P, Kornafel J, Zabel M. Erhöhte Metallothionein (MT) Expression bei invasivem duktalen Brustkrebs sagt eine Tamoxifenresistenz voraus . Histopathol 20: 1037–1044, 2005.
- [PDF] Website der Nationalen Organisation der Liberalen Gewerkschaften für Krankenschwestern
- Mansel RE, Fallowfield L, Kissin M et als. Randomisierte multizentrische Studie zur Sentinel-Node-Biopsie im Vergleich zur standardmäßigen axillären Behandlung bei operablem Brustkrebs: die ALMANAC-Studie , J. Natl Cancer Inst. , 2006; 98: 599-609
- Erica J. Weinstein , Jacob L. Levene , Marc S. Cohen und Doerthe A. Andreae , „ Lokalanästhetika und Regionalanästhesie versus konventionelle Analgesie zur Vorbeugung anhaltender postoperativer Schmerzen bei Erwachsenen und Kindern “, Cochrane Database of Systematic Reviews ,21. Juni 2018( ISSN 1465-1858 , PMID 29926477 , PMCID PMC6377212 , DOI 10.1002 / 14651858.cd007105.pub4 , online gelesen , abgerufen am 21. Juli 2020 )
- (en) Clarke M., Collins R., S. Darby et al. „Auswirkungen der Strahlentherapie und der Unterschiede im Ausmaß der Operation bei Brustkrebs im Frühstadium auf das Lokalrezidiv und das 15-Jahres-Überleben: ein Überblick über die randomisierten Studien“ Lancet 2005; 366: 2087-106
- (de) Henson KE, McGale P, Taylor C, Darby SC. „Strahlungsbedingte Mortalität durch Herzkrankheiten und Lungenkrebs mehr als 20 Jahre nach Strahlentherapie bei Brustkrebs“ British Journal of Cancer 20. Dezember 2012 DOI : 10.1038 / bjc.2012.575
- " Krebs kann während der Schwangerschaft behandelt werden " (Zugriff 2. Oktober 2015 )
- " Brustkrebs: ein Bluttest zur Vorhersage der Auswirkungen der Strahlentherapie " , im Santé Magazine (Zugriff am 27. Januar 2016 )
- (en) Romond EH, Perez EA, Bryant J et al. „Trastuzumab plus adjuvante Chemotherapie bei operablem HER2-positivem Brustkrebs“ N Engl J Med. 2005; 353: 1673-84
- " Medscape France - Medizinische Informationen und Ressourcen für Ärzte | Medscape France “ , auf francais.medscape.com (Zugriff am 4. September 2018 )
- (en-GB) John Wiley & Sons Ltd und The Atrium, Southern Gate , „ Ontruzant startet als erstes Herceptin-Biosimilar, das in Großbritannien erhältlich ist | Pharmafile “ , auf www.pharmafile.com (Zugriff am 4. September 2018 )
- (en) Miller K, Wang M, Gralow J et al. „Paclitaxel plus Bevacizumab versus Paclitaxel allein bei metastasierendem Brustkrebs“ N Engl J Med. 2007; 357: 2666–76.
- Zusammenfassung der Stellungnahme der Haute Autorité de Santé (Frankreich), Mai 2011
- (de) Geyer et al. „Lapatinib plus Capecitabine für HER2-positiven fortgeschrittenen Brustkrebs“ ( Archiv • Wikiwix • Archive.is • Google • Was tun? ) (Zugriff am 2. August 2017 ) N Engl J Med. 2006; 355: 2733-43.
- Bei Anastrozol weniger Endometriumkarzinom, weniger zerebrovaskuläre Ischämie, weniger tiefe Venenthrombose, aber mehr Frakturen und Arthralgien. Bei Letrozol weniger venöse thromboembolische Ereignisse, aber mehr Arthralgien, Frakturen, Herzprobleme und hoher Cholesterinspiegel
- Colditz, GA und Bohlke, K. (2014), Prioritäten für die Primärprävention von Brustkrebs. CA: A Cancer Journal for Clinicians, 64: 186–194. doi: 10.3322 / caac.21225
- IARC-Monographieprogramm klassifiziert kombinierte kombinierte Kontrazeptiva und monopausale Hormontherapie als Karzinogene , Internationale Agentur für Krebsforschung , Pressemitteilung vom 29. Juli 2005
- (en) Chavez-MacGregor M Elias SG, Onland-C Moret et al. Postmenopausales Brustkrebsrisiko und kumulative Anzahl von Menstruationszyklen , Cancer Epidemiology Biomarkers & Prevention, 2005; 14: 799-804
- "Brustkrebs: Präventionskampagnen sind gefragt" Le Figaro , 23. Oktober 2008
- (in) E. Riboli et al. ". Europäische prospektive Untersuchung zu Krebs und Ernährung (EPIC) Studienpopulationen und Datenerhebung " Public Health Nutrition , vol. 5, n o 6B,2002, s. 1113-1124 ( PMID 12639222 , online gelesen [html] , abgerufen am 16. April 2013 )
- (in) R. Zamora-Ros et al., " Dietary Flavonoid and Lignan Intake and Breast Cancer Risk Selon menopause and hormone receptor status in the European Prospektive Investigation in Cancer and Nutrition (EPIC) Study ' Breast Cancer Research and Treatment ,2013( PMID 23572295 , online gelesen [html] , abgerufen am 16. April 2013 )
- Schlussfolgerung einer Women's Healthy Eating and Living (WHEL)-Studie, veröffentlicht im Sommer 2007 in JAMA
- Experiment des INSERM in Tours (Quelle: Science et Avenir vom April 2008)
- Bevers, Therese B, Evidence for Raloxifene as a Breast Cancer Risk Reduction Agent for Postmenopausal Women , JNCCN, 2007; 5: 817-822
- Nelson HD, Smith MB, Griffin JC, Fu R, Verwendung von Medikamenten zur Verringerung des Risikos für primären Brustkrebs , Ann Intern Med, 2013; 158: 604-614
- (in) Nora E. Carbine , Liz Lostumbo Judi Wallace und Henry Ko , „ Risikoreduzierende Mastektomie zur Vorbeugung von primärem Brustkrebs “ , Cochrane Database of Systematic Reviews ,5. April 2018( PMID 29620792 , PMCID PMC6494635 , DOI 10.1002 / 14651858.CD002748.pub4 , online gelesen , abgerufen am 13. Mai 2019 )
- (in) Nicolas Favez , Sarah Cairo Notari , Tania Antonini und Linda Charvoz , „ Anhaftung und Torque-Zufriedenheit als Prädiktoren von Expressed Emotion bei Frauen mit Brustkrebs und ihren Partnern in der unmittelbaren postoperativen Phase “ , British Journal of Health Psychology . Flug. 22, n o 1,1 st Februar 2017, s. 169–185 ( ISSN 2044-8287 , DOI 10.1111 / bjhp.12223 , online gelesen , abgerufen am 23. August 2017 )
- " Marie Reno - Rosa Oktober - Die Top-Nachrichten - 27. September 2019 - Marie Réno - Die Top-Nachrichten von Rire & Chansons - Rire & Chansons " , auf Rire & Chansons.fr (Zugriff am 7. Oktober 2019 )
Siehe auch
Zum Thema passende Artikel
- Brust
- Ovarialkarzinom
- Gebärmutterkrebs
- Mastektomie , Prothese
- Mitoxantron
- Kognitive Störung nach Chemotherapieotherapy
- Atossa
- Onkotyp DX
- Seintinelles
Externe Links
- Normdatensätze :
- Hinweise in allgemeinen Wörterbüchern oder Enzyklopädien : Brockhaus Enzyklopädie • Encyclopædia Britannica
- Gesundheitsbezogene Ressourcen :
- ICD-10-Version: 2016
- MalaCards
- Nationales Krebs Institut
- NCI Thesaurus
- Waisenkind
- (de) Internationale Klassifikation der Primärversorgung
- (de) Ontologie von Krankheiten
- (de) KrankheitenDB
- ( fr ) Mendelsches Erbe beim Menschen
- ( fr ) Mendelsches Erbe beim Menschen
- (sv) Internetmedizin
- (de + es) MedlinePlus
- (no + nn + nb) Store medisinske leksikon
- Brustkrebs auf der Website der Krankenkassen
- www.cancerdusein.org Die Website der „Breast Cancer Association, Parlons-en! », Am Anfang des Monats Oktober Rose, um das Bewusstsein für den Kampf gegen Brustkrebs und die Früherkennung zu schärfen, in Frankreich seit 1994
- Brustkrebs auf der Website der Nationalen Föderation zur Bekämpfung des Krebses
- Kategorie Brustkrebs des dmoz-Verzeichnisses
- GRCS, die Brustkrebsforschungsgruppe des CHUM Forschungszentrums in Montreal
- Radio Curie Ein Informations-Webradio für Frauen mit Brustkrebs und ihre Angehörigen